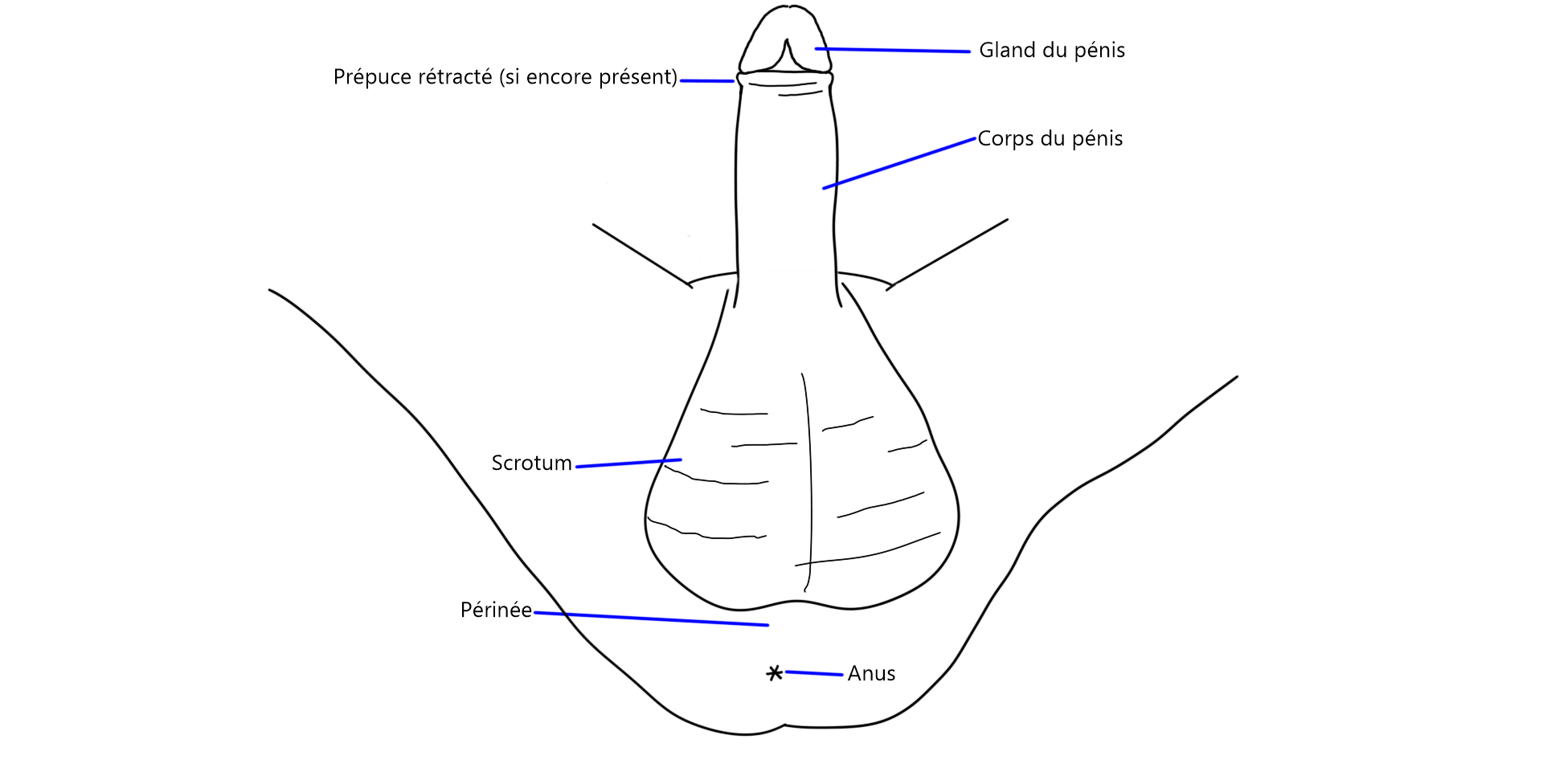
Création d’un pénis
Note de vocabulaire : Le mot t-pénis sera utilisé pour faire référence au clitoris qui s’est hypertrophié sous l’effet de la prise de testostérone.
Deux types d’opérations existent pour créer un pénis, soit la métaïodoplastie et la phalloplastie.
La métaïodoplastie, communément appelée méta, est une chirurgie qui vise la création d’un pénis à l’aide du tissu déjà existant dans la zone génitale. Le pénis est formé à partir du t-pénis et il est donc généralement nécessaire d’avoir pris de la testostérone pendant un minimum d’un an avant d’avoir une méta. La chirurgie consiste à l’allongement du t-pénis par le relâchement des ligaments qui se trouvent sous celui-ci.
La phalloplastie, communément appelée phallo, est une chirurgie qui vise la création d’un pénis à l’aide d’une greffe de tissus provenant d’une autre partie du corps. Le membre donneur le plus souvent utilisé est l’avant-bras non dominant (RFF). D’autres techniques chirurgicales utilisent pour la greffe les tissus de la cuisse (ALT), de l’abdomen ou du dos (MLD). C’est la technique utilisant l’avant-bras qui est la plus utilisée à la clinique GRS Montréal, mais la cuisse peut aussi être utilisée s’il y a un problème au niveau des deux bras (cicatrices, tatouages, problèmes de circulation) et que l’anatomie de la personne se prête bien à l’utilisation de la cuisse comme site donneur.
Dans le cadre de ces deux opérations, il est possible d’allonger l’urètre, de refermer la cavité vaginale, de créer un scrotum et d’insérer des implants testiculaires, tout comme il est possible de seulement créer le phallus. Chaque personne peut choisir les options qui lui conviennent le mieux.
Différence entre les deux types de chirurgies
Métaïodoplastie :
Le pénis a l’apparence d’un micropénis. Il a un gland et un prépuce, mais est dans la grande majorité des cas sous la longueur et la circonférence moyennes des pénis des hommes cisgenres. Il a généralement une longueur entre 1 et 3 pouces lorsqu’il est flasque, soit environ la même longueur qu’avant la chirurgie.
Phalloplastie :
Le pénis a l’apparence d’un pénis circoncis, à la différence près qu’il garde la même taille, qu’il soit ou non en érection. Il a généralement une longueur entre 4 et 6 pouces.
Métaïodoplastie:
Le pénis garde la même capacité d’avoir des érections qu’avant la chirurgie, c’est-à-dire qu’il peut avoir des érections spontanées sans l’aide d’un implant érectile. De plus, il s’allonge et grossit à la manière du pénis d’un homme cisgenre lorsqu’il entre en érection.
Phalloplastie :
Le pénis n’a pas la capacité d’avoir des érections par lui-même, il faut donc recourir à des méthodes externes ou à un implant érectile pour avoir la capacité d’avoir des relations sexuelles par pénétration. Il ne s’allonge pas et ne grossit pas lorsqu’il est en érection.
Métaïodoplastie:
Il n’est pas garanti que le pénis formé par méta pourra servir à avoir des relations sexuelles avec pénétration. La capacité de pénétration après une méta dépend de plusieurs facteurs, dont la croissance obtenue avec l’usage de testostérone, la position du pénis et l’anatomie du partenaire.
Phalloplastie :
Après l’implantation d’un implant érectile ou avec le recours à des méthodes externes, il est possible d’avoir des relations sexuelles vaginales et anales avec pénétration avec un.e partenaire.
Après l’implantation d’un implant érectile ou avec le recours à des méthodes externes, il est possible d’avoir des relations sexuelles vaginales et anales avec pénétration avec un.e partenaire.
Dans le cas des phalloplasties créées avec le tissu provenant de la cuisse, il est possible que le pénis ait une circonférence trop grande pour certain.e.s partenaires. Des opérations de correction peuvent être pratiquées pour diminuer l’épaisseur du pénis.
Métaïodoplastie:
Les sensations demeurent généralement les mêmes qu’avant la chirurgie, car il n’y a pas d’altération des nerfs. S’il n’y a pas eu de vaginectomie, il est possible de continuer à utiliser cet orifice pour recevoir une pénétration, mais les sensations et la lubrification peuvent changer si les petites lèvres ont été retirées.
Phalloplastie :
Les nerfs du t-pénis sont relâchés et connectés aux nerfs prélevés sur l’avant-bras, ce qui permet au nouveau phallus de développer des sensations tactiles et érotiques à mesure que les nerfs se régénèrent. Cela peut prendre plusieurs mois ou années selon la vitesse de guérison, les prédispositions génétiques de la personne et son mode de vie. Il demeure aussi possible de stimuler le t-pénis à son emplacement à la base du phallus ou sous celui-ci.
Métaïodoplastie:
S’il y a eu allongement de l’urètre, il est généralement possible d’uriner debout, mais il peut être difficile d’utiliser des urinoirs si la longueur du pénis ne lui permet pas de dépasser facilement de la braguette. Il existe aussi des prothèses externes permettant de faciliter cette action.
Phalloplastie :
S’il y a eu allongement de l’urètre sans complications, il est possible d’uriner debout.
Métaïodoplastie :
Une métaïodoplastie peut généralement être accomplie en une chirurgie, sauf pour l’insertion des implants testiculaires qui doit dans certains cas se faire lors d’une seconde chirurgie (voir section sur la scrotoplastie).
Phalloplastie :
Une phalloplastie nécessite en général au moins deux chirurgies, selon les options désirées.
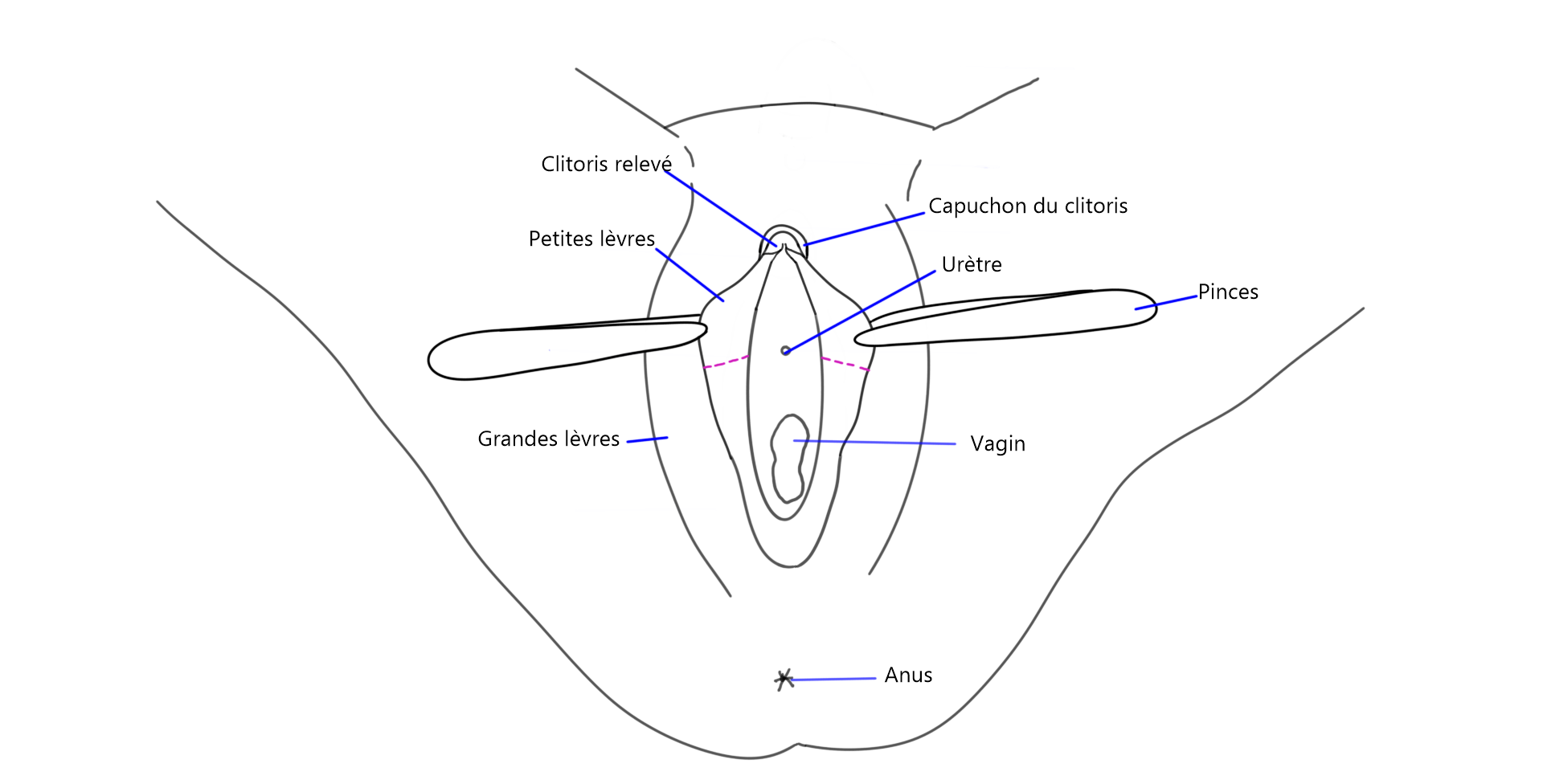
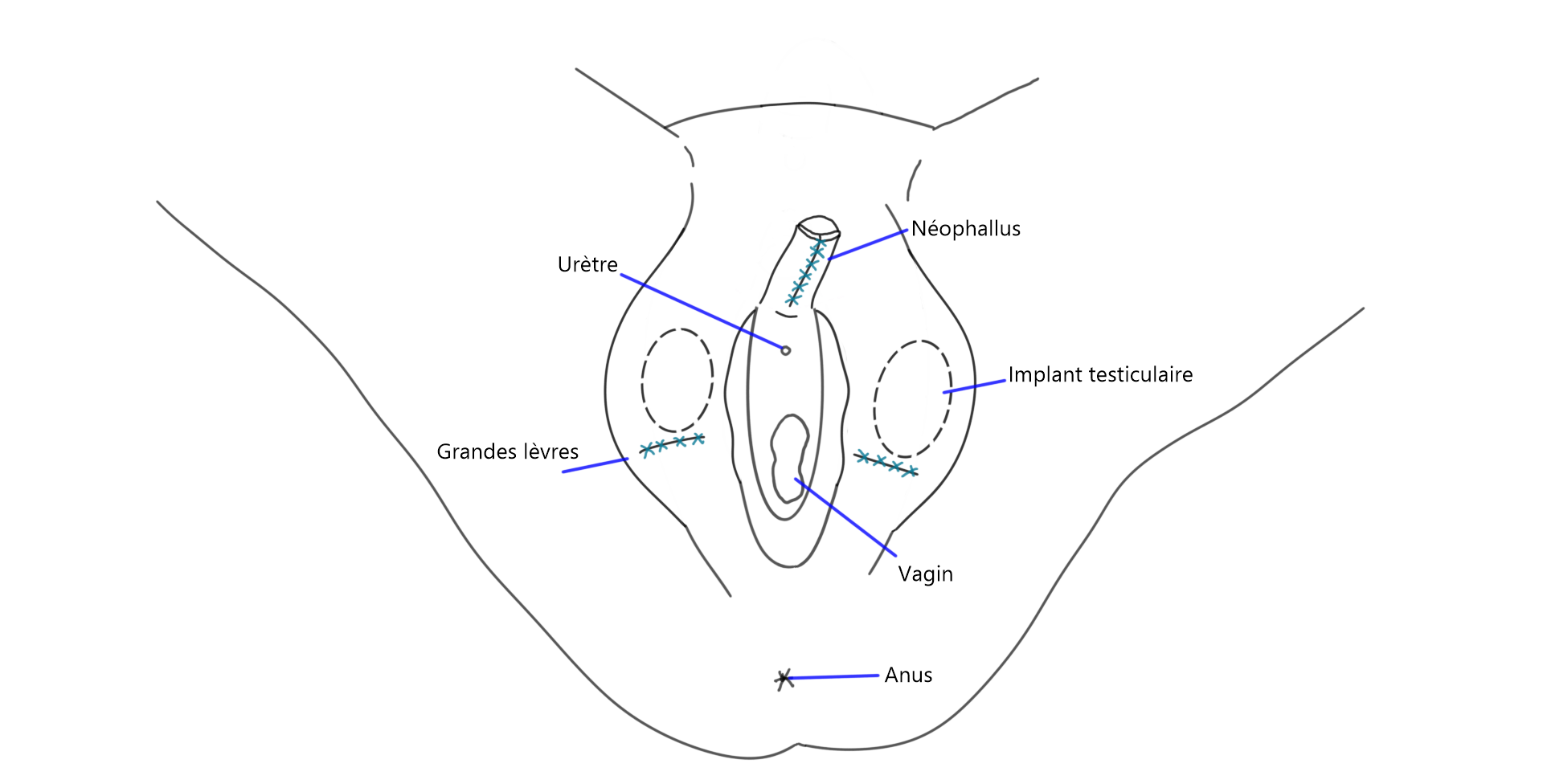
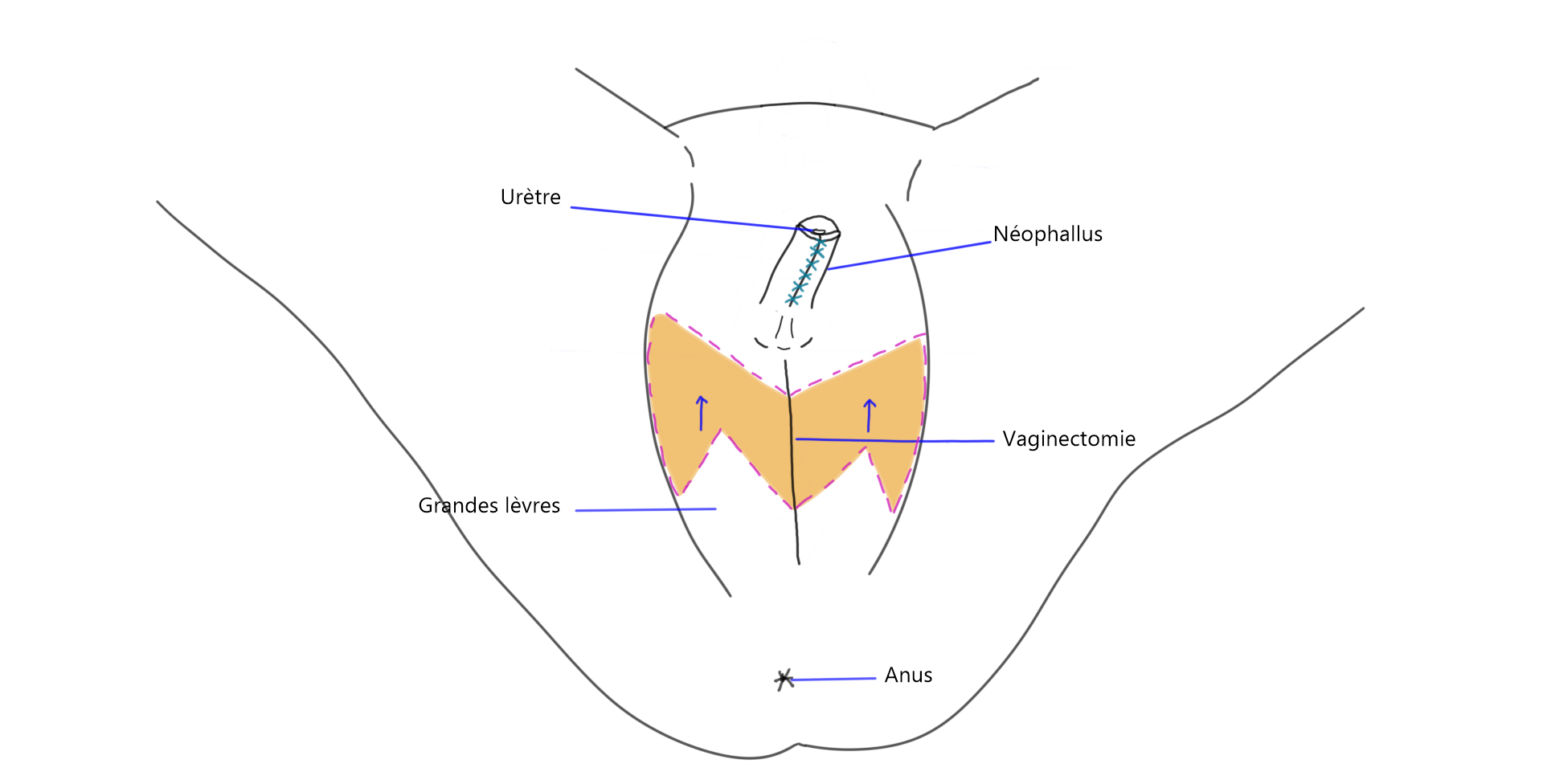
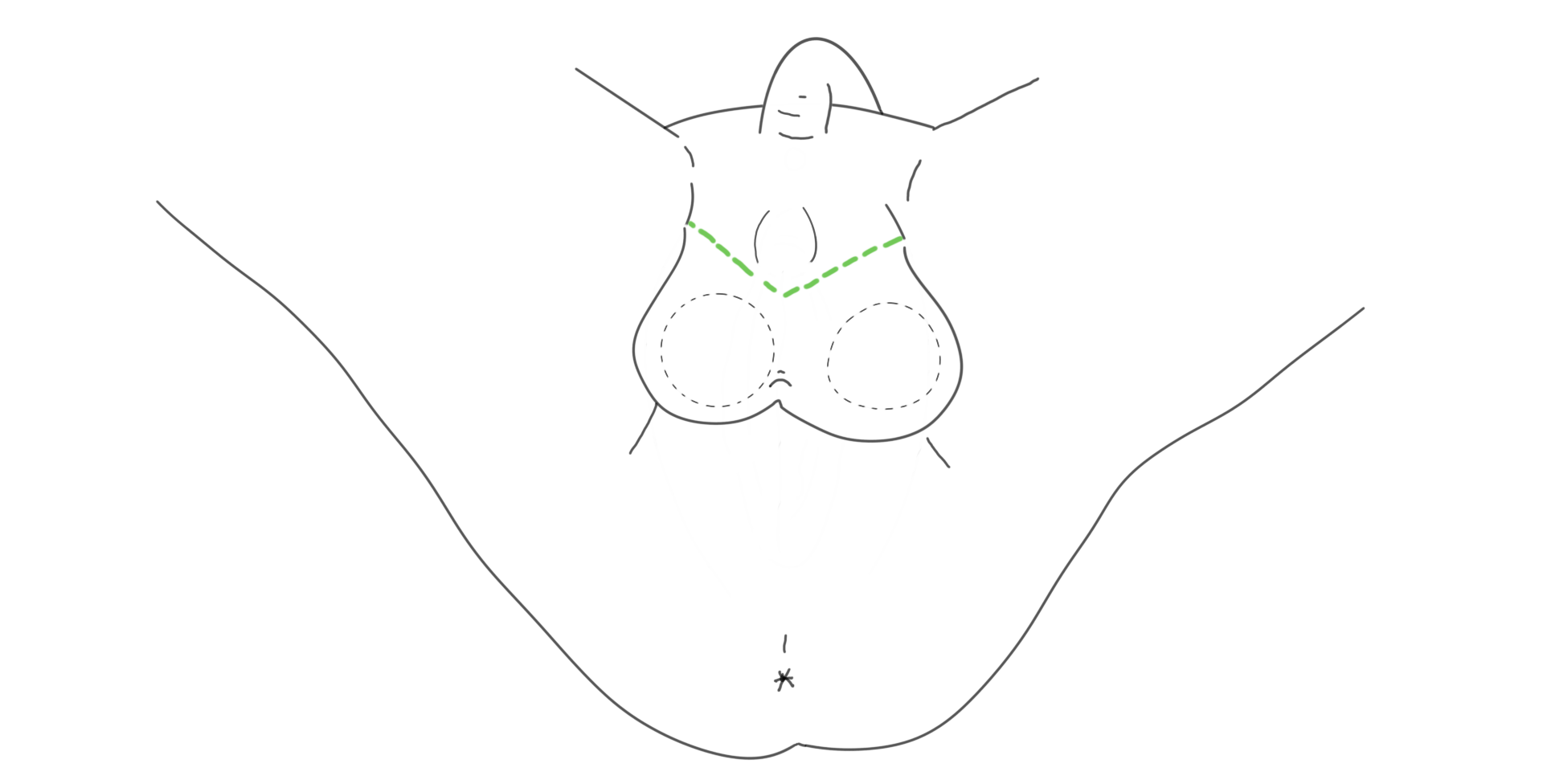
Métaïodoplastie
Illustration de la technique chirurgicale
Plusieurs possibilités s’offrent aux personnes qui choisissent la métaïodoplastie.
3. Méta avec allongement de l’urètre, vaginectomie, scrotoplastie et insertion d’implants testiculaires lors d’une deuxième chirurgie 6 à 12 mois après.
Autres combinaisons non-illustrées:
- Méta avec allongement de l’urètre et insertion d’implants testiculaires, sans vaginectomie et sans scrotoplastie;
- Méta sans allongement de l’urètre, avec vaginectomie et scrotoplastie.
Allongement de l’urètre
Dans le cadre d’une méta, l’urètre est généralement formé avec du tissu prélevé sur les petites lèvres. Puisqu’elles sont retirées lors de la méta, il peut être plus difficile de recourir à un allongement de l’urètre après avoir déjà eu une méta.
Environ 43% des personnes qui ont une métoidioplastie ont une ou des complications. La majorité des complications sont des complications urinaires, donc avoir une méta sans allongement de l’urètre réduit drastiquement les risques de complications. Les complications urinaires principales sont la fistule et la sténose. Celles-ci surviennent dans environ 27% des métoidioplasties1Frey, J. D., Poudrier, G., Chiodo, M. V., & Hazen, A. (2016). A Systematic Review of Metoidioplasty and Radial Forearm Flap Phalloplasty in Female-to-male Transgender Genital Reconstruction. … voir la suite..
Une fistule est un trou qui se crée le long de la nouvelle urètre et par lequel l’urine peut s’écouler, un peu comme un tuyau d’arrosage qui serait percé. Les fistules peuvent rendre impossible l’urination debout, particulièrement si elles se trouvent près de la base du pénis. Certaines fistules se résorbent d’elles-mêmes, tandis que d’autres nécessitent une chirurgie de réparation. Un allongement de l’urètre sans vaginectomie peut augmenter le risque de fistule, car dans ce cas, une fistule peut se créer entre l’urètre et la cavité vaginale.
Une sténose est un rétrécissement de l’urètre qui entraîne une réduction du débit de l’urine et donc des difficultés à uriner. S’il devient carrément impossible de vider complètement sa vessie à cause d’une sténose, un cathéter sus-pubien devra être inséré jusqu’à ce que la sténose soit réparée.
Outre les complications urinaires, les autres complications possibles sont:
- Hématome;
- Hémorragie;
- Infection urinaire ou des plaies;
- Déhiscence de plaie (ouverture des marges des plaies), particulièrement au site de vaginectomie et de scrotoplastie;
- Cicatrice chéloides;
- Muqueuse vaginales résiduelles (dans le cas d’une vaginectomie).
Dans le cas d’un allongement de l’urètre sans vaginectomie, il est également possible que le tissu cicatriciel qui se crée à la suite de la chirurgie rétrécisse l’entrée du vagin et rende la pénétration plus difficile. Des exercices de dilatation et de rééducation périnéale peuvent améliorer l’élasticité du tissu cicatriciel.
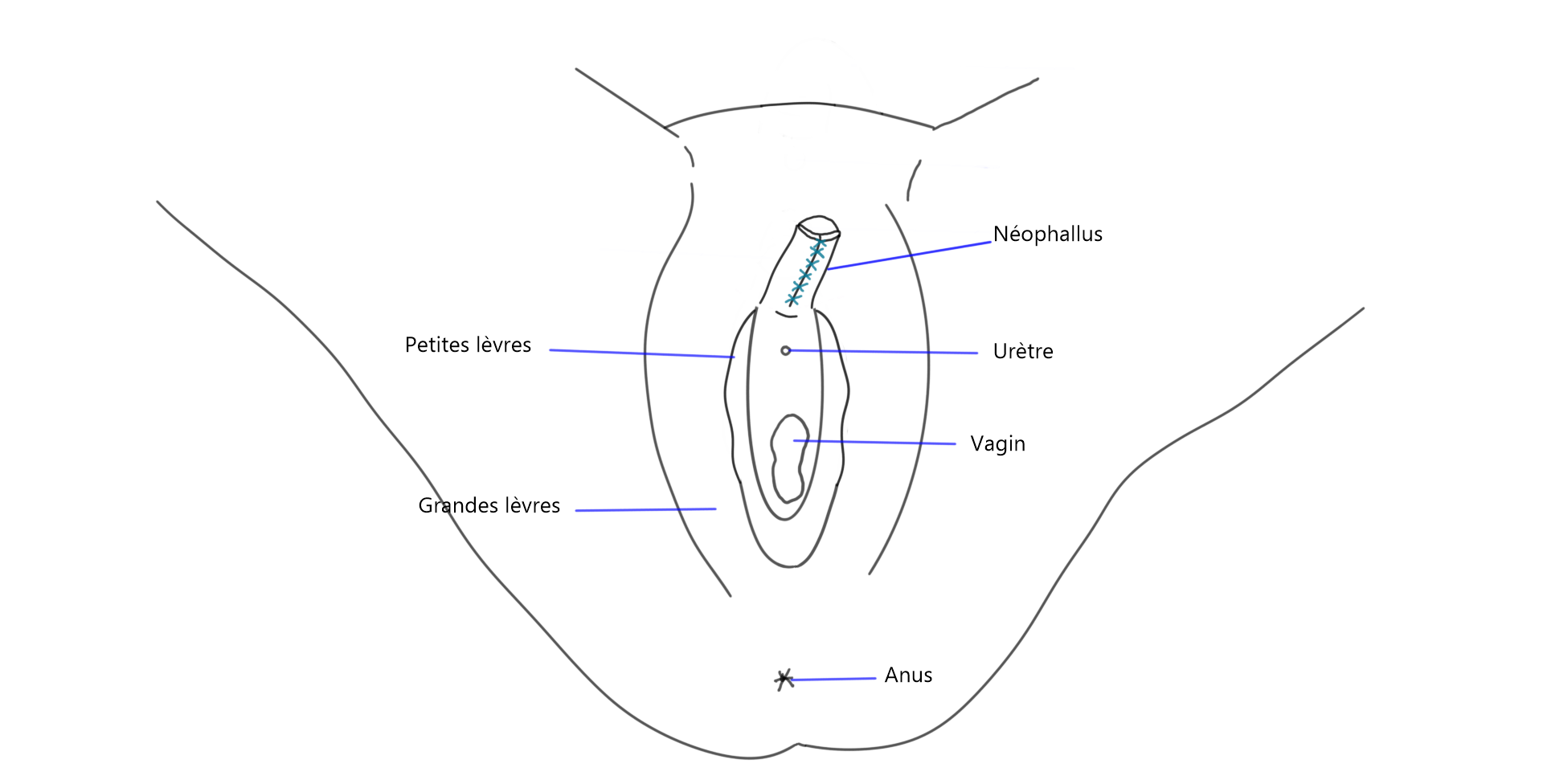
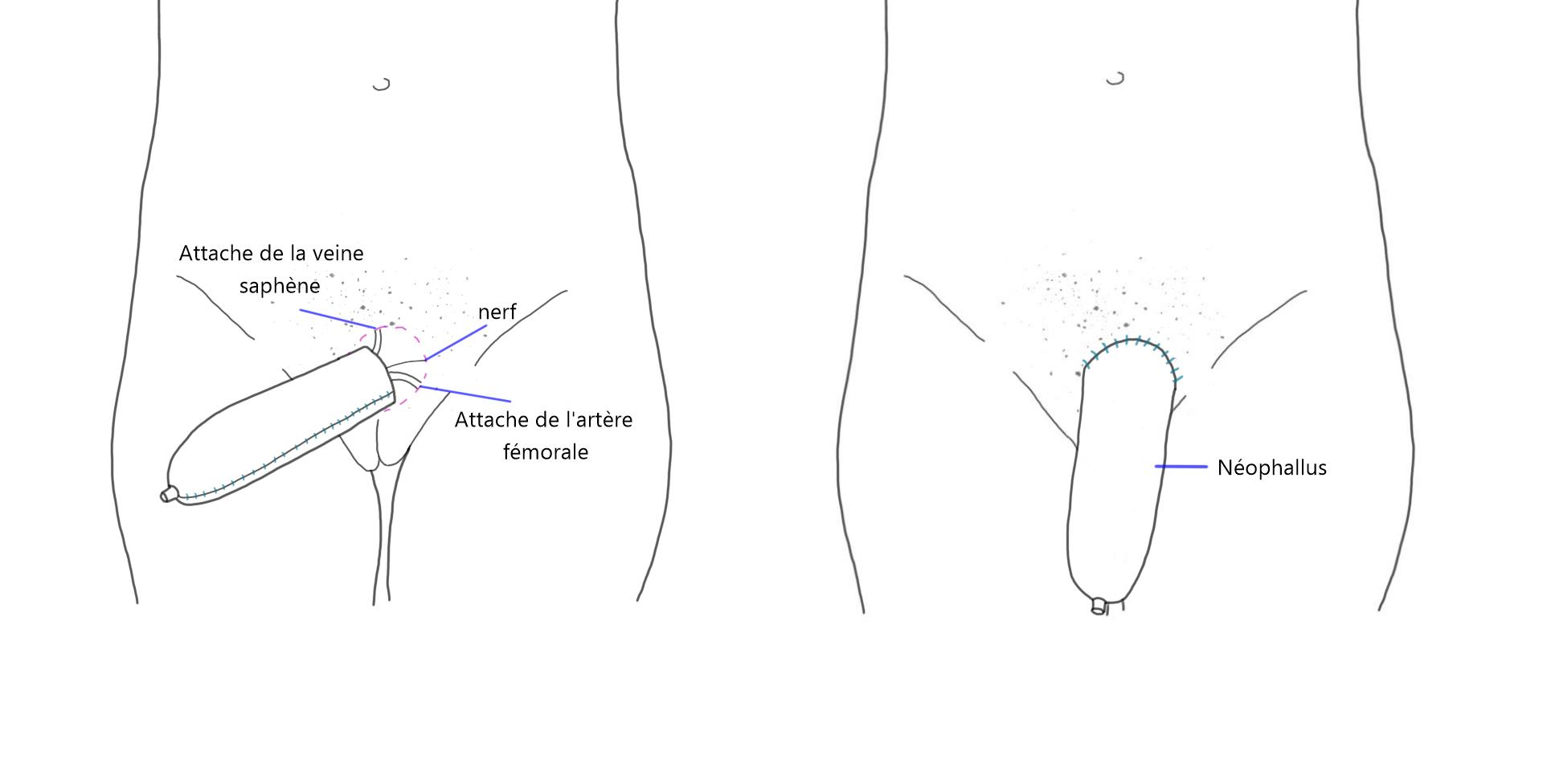
Phalloplastie
Illustration de la technique chirurgicale
Le bras donneur
Pour la création du phallus, le lambeau est prélevé sur toute l’épaisseur de l’avant-bras, donc il comprend la peau, le gras, les veines, les nerfs et l’artère. L’avant-bras est ensuite recouvert avec une couche de peau prélevée sur la cuisse. Le bras non dominant est privilégié pour la greffe, car le prélèvement des nerfs et de toutes les couches de la peau diminue les sensations et, dans une certaine mesure, la mobilité de l’avant-bras et de la main. S’il y a un tatouage, des cicatrices ou d’autres problèmes affectant le bras non dominant, il est possible d’utiliser l’autre bras. S’il y a des tatouages sur les deux bras, il est quand même possible d’avoir une phalloplastie, même si une partie des tatouages risque de se retrouver sur le phallus.
Pour diminuer l’apparence de la cicatrice sur l’avant-bras et la protéger après la guérison des plaies, il faut porter un manchon compressif en tout temps sauf sous la douche pendant un an. Par la suite, il est possible de recouvrir la cicatrice avec un tatouage.
Ci-bas, on voit que deux lambeaux sont prélevés pour construire le pénis. Le lambeau A sert à créer le phallus tandis que le lambeau B est utilisé pour construire l’urètre.

Allongement de l’urètre
Lors d’une phalloplastie, l’urètre est formé à partir d’un tube de peau prélevé sur l’avant-bras qui est utilisé pour former le nouveau pénis. Dans ce cas, il est donc nécessaire de recourir à l’épilation définitive sur la partie de la peau qui formera l’urètre, sans quoi des poils pourraient pousser à l’intérieur de l’urètre et causer plusieurs problèmes. On peut également recourir à l’épilation définitive sur d’autres parties du site donneur pour qu’il n’y ait pas de poil sur le néo-pénis, mais ce n’est pas obligatoire.
L’urètre à l’intérieur du nouveau pénis est créé lors du premier stade de la chirurgie, mais peut être ou non connecté tout de suite à l’urètre original. Dans ce cas, l’allongement de l’urètre sera complété lors d’une deuxième chirurgie 6 à 12 mois après la première.
Beaucoup de chirurgien.ne.s ne performent pas d’allongement de l’urètre dans le cadre d’une phalloplastie sans vaginectomie, car le risque de complication est alors très élevé. Par contre, il est toujours possible de former un urètre à l’intérieur du nouveau phallus et de la connecter ultérieurement.
L’urètre à l’intérieur du nouveau pénis est créé lors du premier stade de la chirurgie, mais peut être ou non connectée tout de suite à l’urètre original. Dans ce cas, l’allongement de l’urètre sera complétée lors d’une deuxième chirurgie 6 à 12 mois après la première.
Beaucoup de chirurgien.ne.s ne performent pas d’allongement de l’urètre dans le cadre d’une phalloplastie sans vaginectomie, car le risque de complication est alors très élevé. Par contre, il est possible de former une urètre à l’intérieur du nouveau phallus et de la connecter ultérieurement.

Attache du phallus
Le phallus est attaché à une position naturelle sur le pubis. Les veines, les artères ainsi que les nerfs du lambeau sont connectés à ceux présents sur le site pubien. Pour que le néo-phallus développe des sensations, les nerfs prélevés sur le bras donneur sont connectés à un ou des nerfs de la région génitale.
Les sensations se développent au fil du temps et peuvent prendre plusieurs formes : les sensations thermiques, tactiles et érotiques. Celles-ci apparaîtront à différents moments de la guérison et dépendent de plusieurs facteurs, dont l’âge.
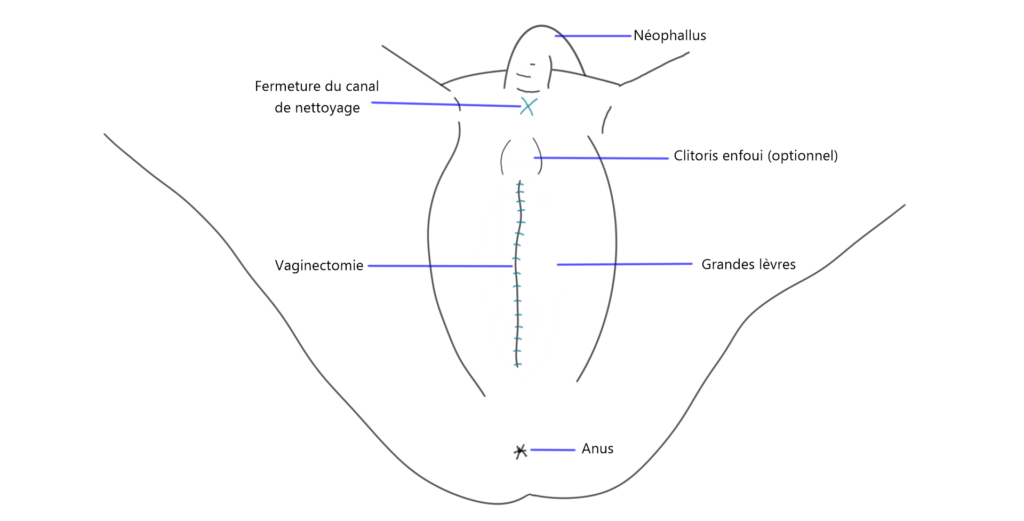
Enfouissement du t-pénis
L’enfouissement du t-pénis à la base du pénis créé lors d’une phalloplastie permet d’avoir des sensations érotiques à l’intérieur du néo-phallus même avant la régénération des nerfs. En effet, le t-pénis peut alors être stimulé à travers le néo-phallus, par une pression ou par une traction opérée sur le nouveau pénis.
Dans le cas d’une phalloplastie avec allongement de l’urètre, le t-pénis doit être enfoui dans le néo-phallus, simplement à cause de leur position relative. En effet, le t-pénis se situe au-dessus de l’urètre, donc pour que l’urètre passe par le néo-phallus, le t-pénis doit également se retrouver dans le pénis.
Dans le cas d’une phalloplastie sans allongement de l’urètre, il est possible d’enfouir ou non le t-pénis, selon ses préférences personnelles. Dans le cas où il n’est pas enfoui, il se situera sous le pénis et pourra être stimulé directement.
Vaginoplastie et scrotoplastie
Si désirées, la vaginoplastie et la scrotoplastie sont pratiquées au même moment que la construction du phallus.
La cuisse
Une couche de peau prélevée sur la cuisse est utilisée pour protéger l’avant-bras après que le lambeau de peau ait été pris pour former le phallus. Après la guérison, il se peut que la nouvelle peau de la cuisse ait une coloration légèrement différente du reste de la jambe.
Implant érectile
Un implant érectile peut être inséré dans le phallus six mois après la création de l’urètre ou douze mois après la chirurgie initiale si l’urètre a été créé en même temps que le phallus ou qu’il n’y a pas eu d’allongement de l’urètre. Le but de cet implant est de permettre les relations sexuelles avec pénétration.
Il existe deux types d’implants érectiles : la pompe et l’implant semi-rigide. La pompe est l’implant le plus populaire, car il permet de passer d’un état flasque à un état rigide par l’activation de la pompe qui est normalement implantée dans le scrotum. L’implant semi-rigide lui ne change pas d’état, donc le pénis garde la même rigidité en tout temps.
Une récente revue de plusieurs études scientifiques rapporte que 84% des personnes ayant eu un implant érectile avaient des relations sexuelles avec pénétration. Le même article rapporte un taux de complications de 36,2%, dont : une dysfonction mécanique de la prothèse, une infection, une insatisfaction du patient.e, un placement inadéquat ou une migration de la prothèse et de l’érosion. Certaines de ces complications peuvent être résolues, par exemple avec des antibiotiques dans le cas d’une infection, tandis que d’autres nécessitent le retrait ou le remplacement de l’implant. Après un suivi moyen de 3 ans, 60% des personnes avaient encore leur implant original. Il faut s’attendre à devoir remplacer l’implant au cours de sa vie, puisque ce sont des prothèses qui ont une durée de vie limitée2Rooker, S. A., Vyas, K. S., DiFilippo, E. C., Nolan, I. T., Morrison, S. D., & Santucci, R. A. (2019). The Rise of the Neophallus : A Systematic Review of Penile Prosthetic Outcomes and … voir la suite..
Il est aussi possible d’utiliser des dispositifs externes afin d’obtenir une rigidité suffisante pour des relations sexuelles avec pénétration. Voici les principales méthodes utilisées par les personnes qui ont eu une phalloplastie pour obtenir une érection en l’absence d’implant érectile :
- Une tige munie d’anneaux, comme The Elator
- Deux condoms superposés et maintenus par un anneau pénien (cock ring)
- Du ruban autoadhésif (par exemple Coban Tape) sous un condom
- Un extenseur de pénis (extender/enhancer sleeve) rigide
La majorité des complications liées à une phalloplastie sont des complications urinaires, donc avoir une phalloplastie sans allongement de l’urètre réduit drastiquement les risques de complications. Les complications urinaires principales sont la fistule et la sténose. Celles-ci surviennent dans environ 51% des phalloplasties.Le taux de complication urinaire est plus élevé pour les phalloplasties que pour les métoidioplasties, car l’urètre est beaucoup plus long et donc il y a davantage de sutures, augmentant la chance qu’un problème survienne à un endroit ou à un autre.
Une fistule est un trou qui se crée le long de la nouvelle urètre et par lequel l’urine peut s’écouler. Les fistules peuvent rendre impossible l’urination debout, particulièrement si elles se trouvent près de la base du pénis. Certaines fistules se résorbent d’elles-mêmes, tandis que d’autres nécessitent une chirurgie de réparation. Un allongement de l’urètre sans vaginectomie peut augmenter le risque de fistule, car dans ce cas, une fistule peut se créer entre l’urètre et la cavité vaginale. Une vaginectomie réduit drastiquement le risque de fistules lors d’un allongement de l’urètre, et une majorité de chirurgien.ne.s exigent donc qu’une vaginectomie soit effectuée lors d’une phalloplastie avec allongement de l’urètre3Massie, J. P., Morrison, S. D., Wilson, S. C., Crane, C. N., & Chen, M. L. (2017). Phalloplasty with Urethral Lengthening. Plastic and Reconstructive Surgery, 140(4), 551e–558e. … voir la suite..
Une sténose est un rétrécissement de l’urètre qui entraîne une réduction du débit de l’urine et donc des difficultés à uriner. S’il devient carrément impossible de vider complètement sa vessie à cause d’un sténose, un cathéter sus pubique devra être inséré jusqu’à ce que la sténose soit réparée.
Dans le cas d’un allongement de l’urètre sans vaginectomie, il est également possible que le tissu cicatriciel qui se crée à la suite de la chirurgie rétrécisse l’entrée du vagin et rendent la pénétration plus difficile. Des exercices de dilatation et de rééducation périnéale peuvent améliorer l’élasticité du tissu cicatriciel.
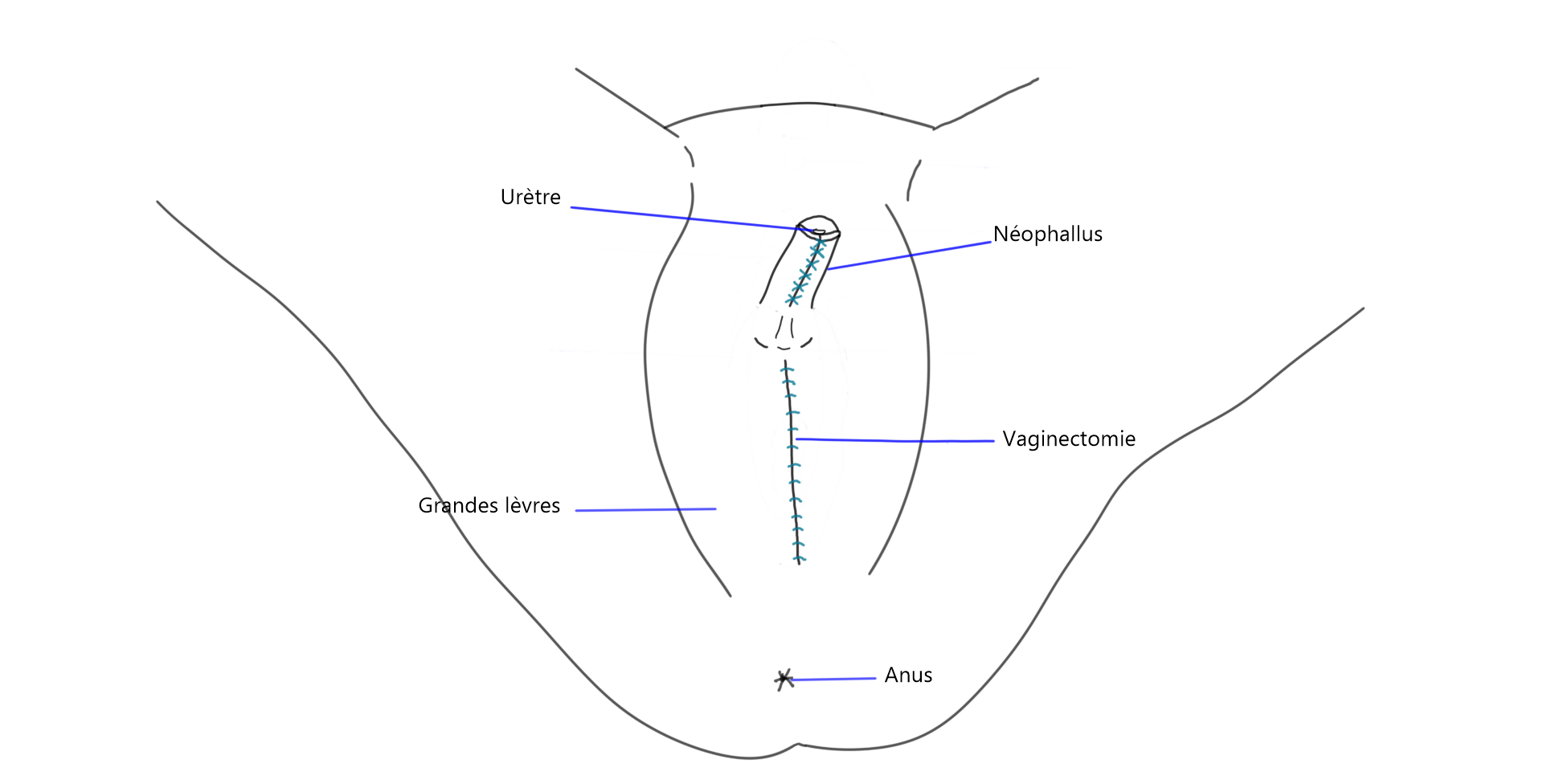
Vaginectomie
La vaginectomie est une opération qui consiste à refermer le vagin. D’abord, les muqueuses qui recouvrent l’intérieur du vagin sont détruites, le plus souvent avec un laser. Ensuite, la cavité est refermée. Finalement, un drain est placé pour que puisse s’écouler le liquide pendant les jours suivants la chirurgie.
Il n’est pas nécessaire d’avoir une vaginectomie pour avoir une méta ou une phallo, mais elle est généralement faite lors du premier stade de ces opérations si c’est une étape qui est voulue. Un avantage d’avoir une vaginectomie est qu’on n’a plus besoin d’avoir des suivis gynécologiques.
Il est nécessaire d’avoir une hystérectomie incluant l’ablation du col de l’utérus. En effet, si le vagin est fermé, il n’est plus possible de faire des pap tests afin de détecter des anomalies cancéreuses sur le col de l’utérus. Donc il faut absolument le retirer afin que ce problème ne se pose pas.
Lors d’une méta, avoir une vaginectomie réduit le risque de complications si on choisit d’avoir un allongement de l’urètre. Lors d’une phallo, il est souvent requis d’avoir une vaginectomie si on choisit d’avoir un allongement de l’urètre, car le taux de complication est trop élevé dans le cas contraire.
Les complications associées à une vaginectomie sont souvent liées à des plaies persistantes. Celles-ci sont d’abord traitées de façon locale. Si après six mois, les soins locaux des plaies ne mènent pas à la résorption de celles-ci, les tissus peuvent être excisés puis la plaie refermée chirurgicalement.
Dans de rares cas, des tissus vaginaux restants peuvent causer des complications, dont de la rétention de l’urine à l’intérieur de la cavité persistante si une fistule est présente au niveau du nouvel urètre. Le solution est alors d’exciser chirurgicalement les muqueuses restantes et de réparer les fistules4Jun, M. S., Crane, C. N., & Santucci, R. A. (2020). What urologists need to know about female-to-male genital confirmation surgery (phalloplasty and metoidioplasty) : techniques, complications, … voir la suite.. D’autres complications pouvant survenir lors d’une vaginoplastie incluent les hémorragies et les infections.
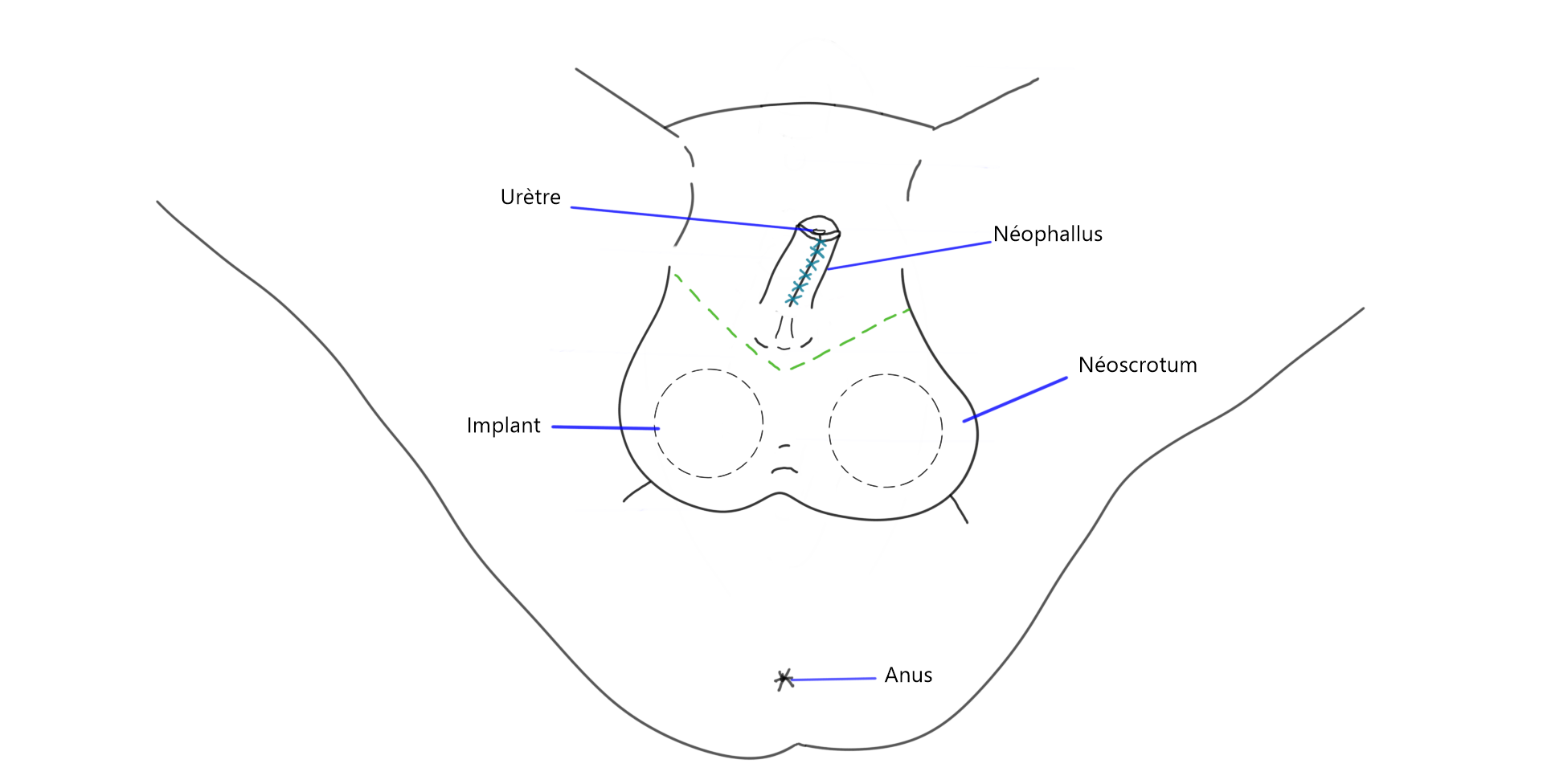
Scrotoplastie et insertion d’implants
Deux techniques existent pour créer un scrotum chez une personne qui a une méta ou une phallo. Il y a la technique bifide5Selvaggi, G., Hoebeke, P., Ceulemans, P., Hamdi, M., Van Landuyt, K., Blondeel, P., De Cuypere, G., & Monstrey, S. (2009). Scrotal Reconstruction in Female-to-Male Transsexuals : A Novel … voir la suite. et la technique VY.
Scrotoplastie bifide :
Dans le cas de la technique bifide, il n’y a pas de création d’un scrotum: les implants testiculaires sont insérés directement dans les grandes lèvres, ce qui donne l’apparence d’un scrotum bifide, c’est-à-dire séparé en deux. Le scrotum est davantage situé entre les jambes que lorsque la méthode VY est employée.
Scrotoplastie VY :
Dans le cas de la technique VY, le tissu des grandes lèvres est utilisé pour créer un scrotum qui a une apparence et une position qui se rapprochent davantage de celles du scrotum d’un homme cisgenre.
Scrotoplastie bifide :
Les sensations érotiques et tactiles des grandes lèvres sont généralement préservées, car il n’y a pas d’atteinte aux nerfs.
Scrotoplastie VY :
Les sensations érotiques et tactiles peuvent être altérées en raison des incisions, mais une perte totale de sensation est rare.
Scrotoplastie bifide :
Cette technique se fait en une étape.
Scrotoplastie VY :
Certain.e.s chirurgien.ne.s requièrent qu’une vaginectomie soit faite préalablement ou en même temps qu’une scrotoplastie VY.
L’insertion des implants testiculaires doit se faire lors d’une deuxième intervention au moins six mois après la création du scrotum. Elle peut se faire en même temps que l’insertion d’un implant érectile dans le cas d’une phalloplastie.
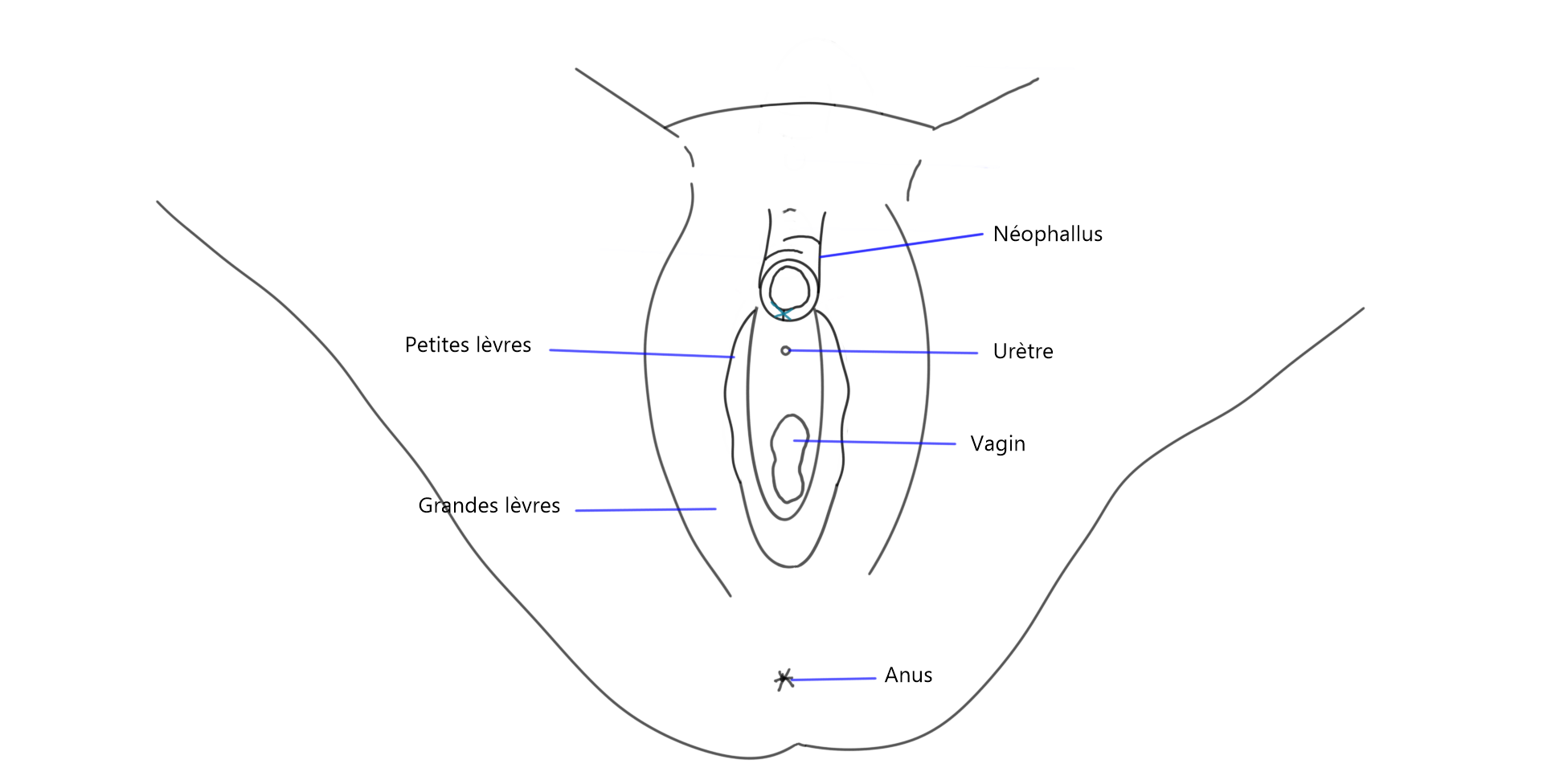
Illustration de la technique chirurgicale
3. Scrotoplastie VY lors d’une phallo.
Les deux types de complications principales associées à une scrotoplastie sont celles liées aux plaies persistantes et celles liées aux implants.
Les complications liées aux plaies persistantes après une scrotoplastie sont d’abord traitées de façon locale. Si après six mois, les soins locaux des plaies ne mènent pas à la résorption de celles-ci, les tissus peuvent être excisés puis la plaie refermée chirurgicalement.
Les complications liées aux implants peuvent être dues à une migration de ceux-ci vers le haut du scrotum, une rupture des implants, un bris et une fuite des implants, un inconfort persistant, des problèmes urinaires ou une infection. Ces complications peuvent nécessiter le retrait ou le remplacement d’un implant. Les taux de retrait des implants testiculaires à la suite de complications varient entre 0.6 et 30% selon les études6Pigot, G. L., Al-Tamimi, M., Ronkes, B., van der Sluis, T. M., Özer, M., Smit, J. M., Buncamper, M. E., Mullender, M. G., Bouman, M. B., & van der Sluis, W. B. (2019). Surgical Outcomes of … voir la suite..
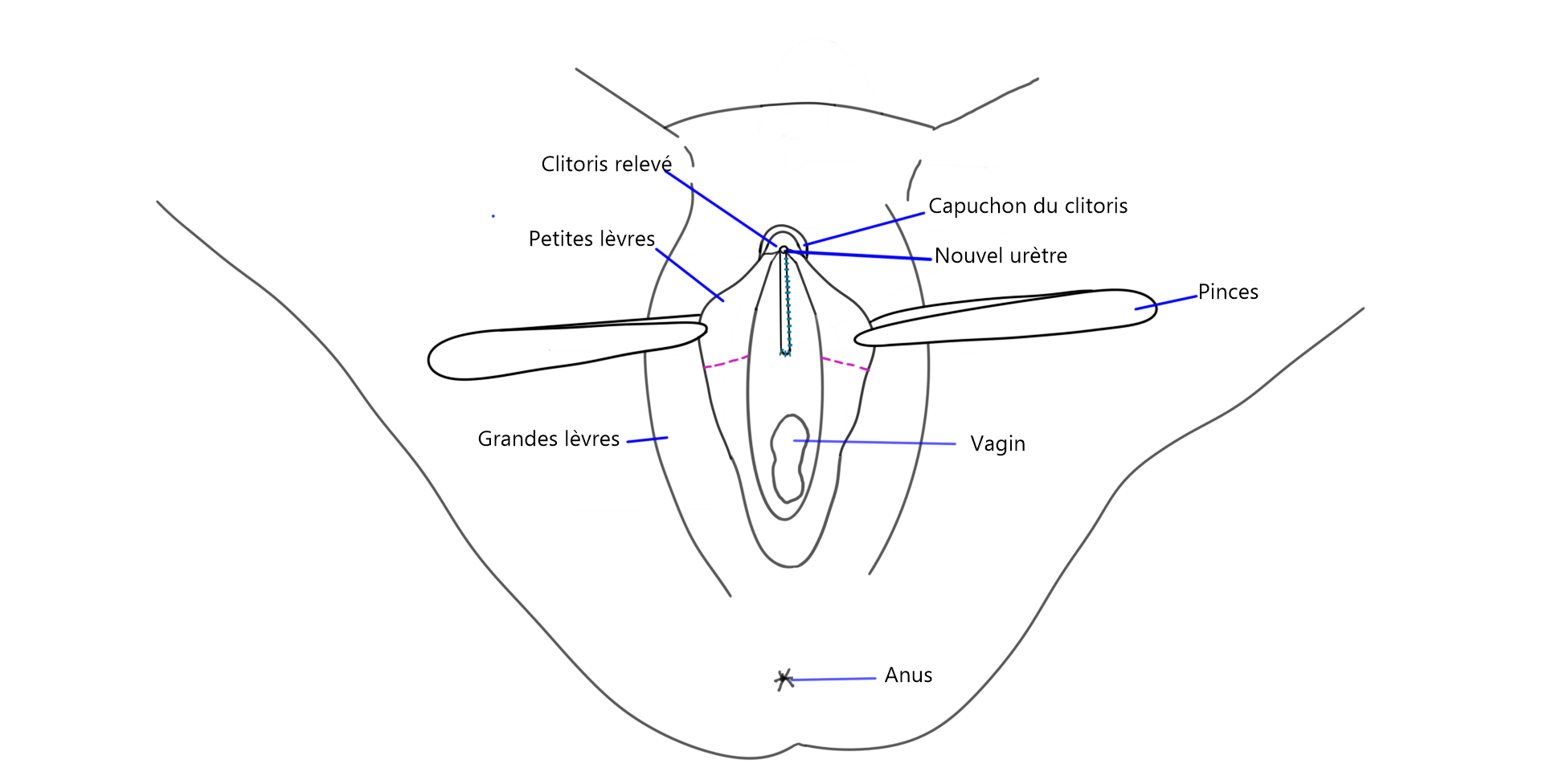
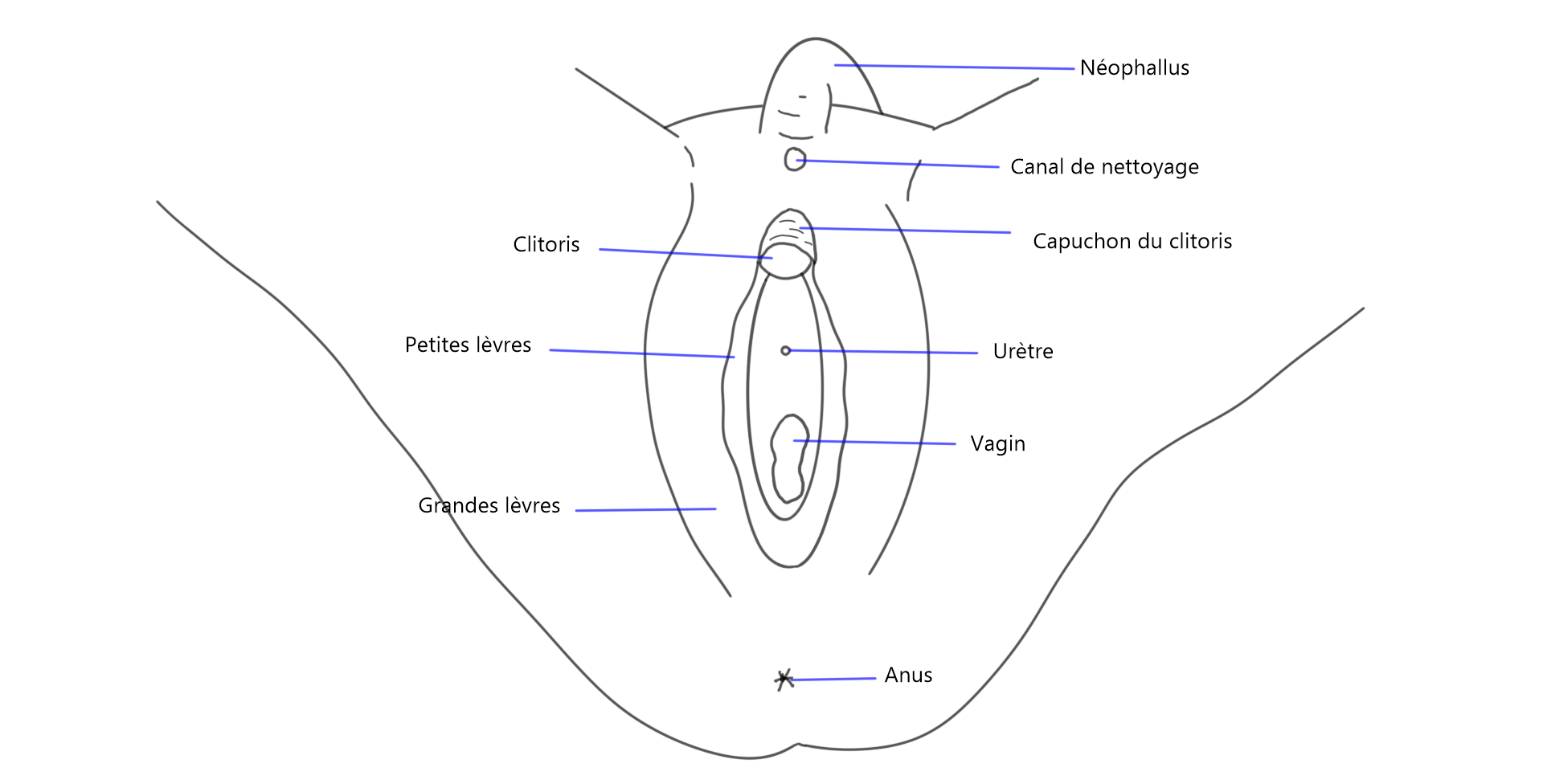
Création d’un vagin et d’une vulve
Une vaginoplastie est une opération ayant pour but de créer une vulve et un vagin à partir des tissus du pénis, du scrotum et parfois d’une greffe de peau ou d’autres tissus. Il existe différents types de vaginoplasties, la plus courante étant la vaginoplastie par inversion pénienne. C’est ce type de vaginoplastie qui est faite à la clinique GRS Montréal. Il est également possible de créer une vulve sans cavité vaginale, ce qui réduit la durée de la convalescence et diminue l’intensité des soins postopératoires.
Vaginoplastie et vulvoplastie sans création de cavité vaginale
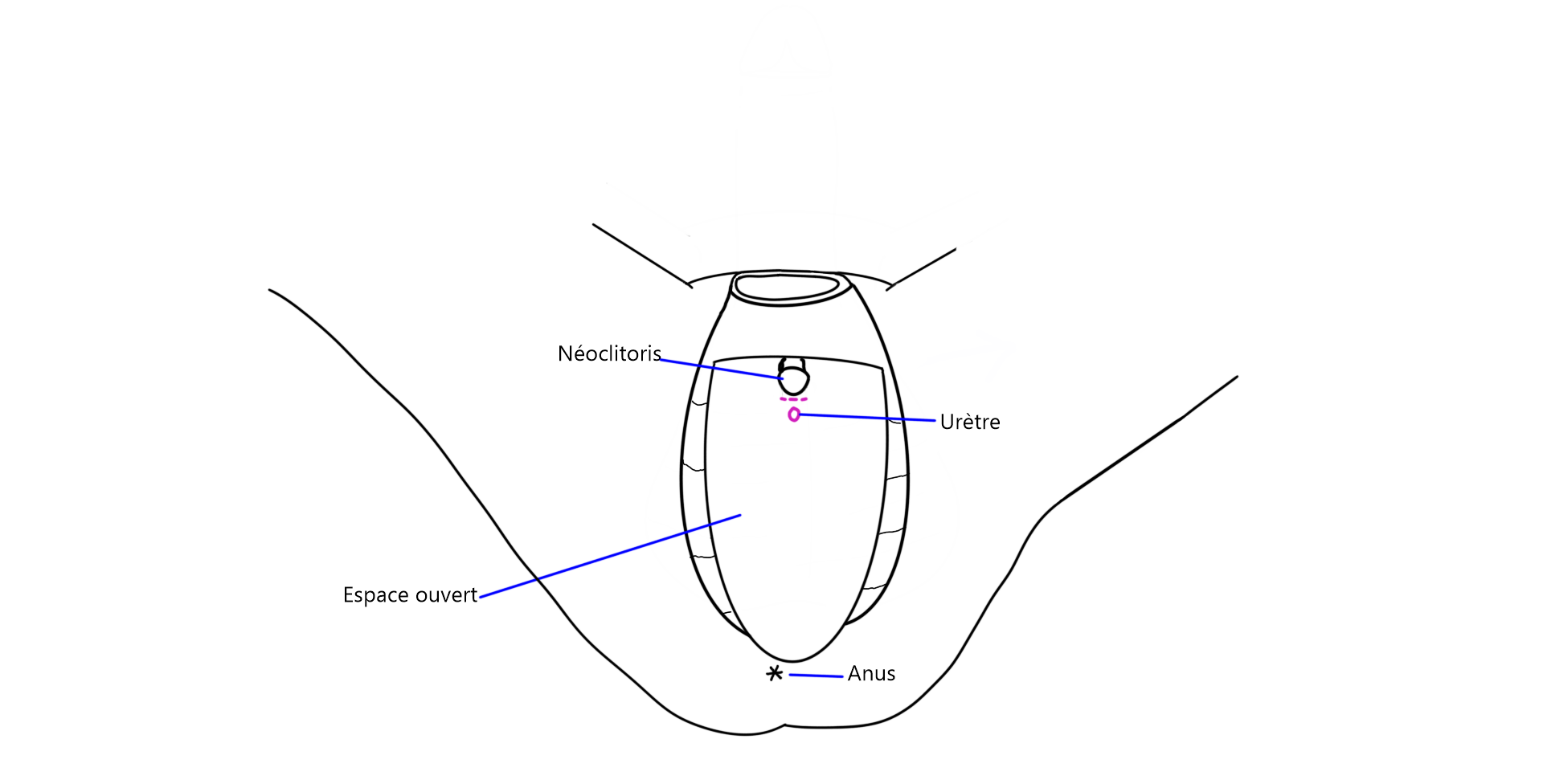
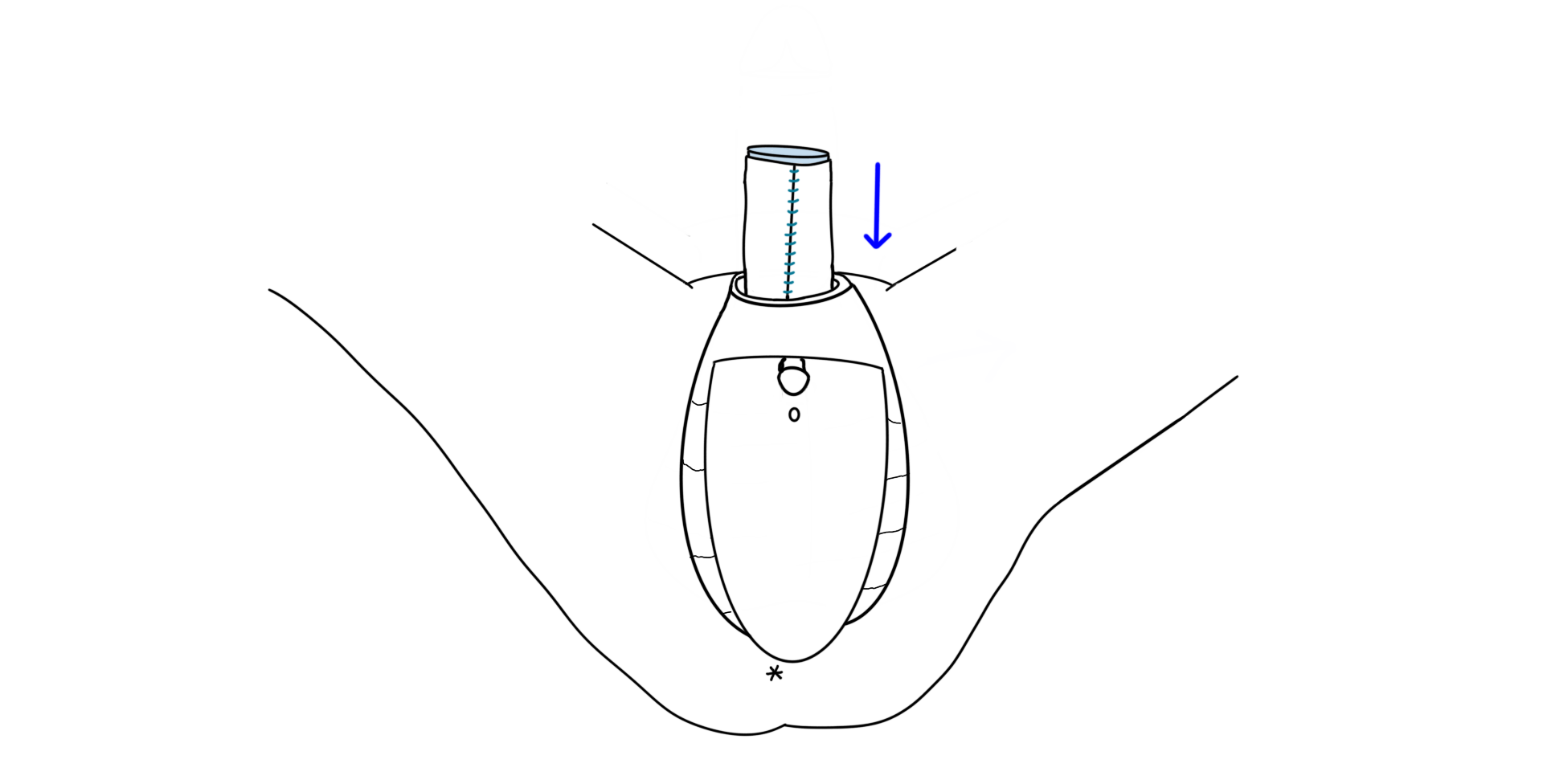
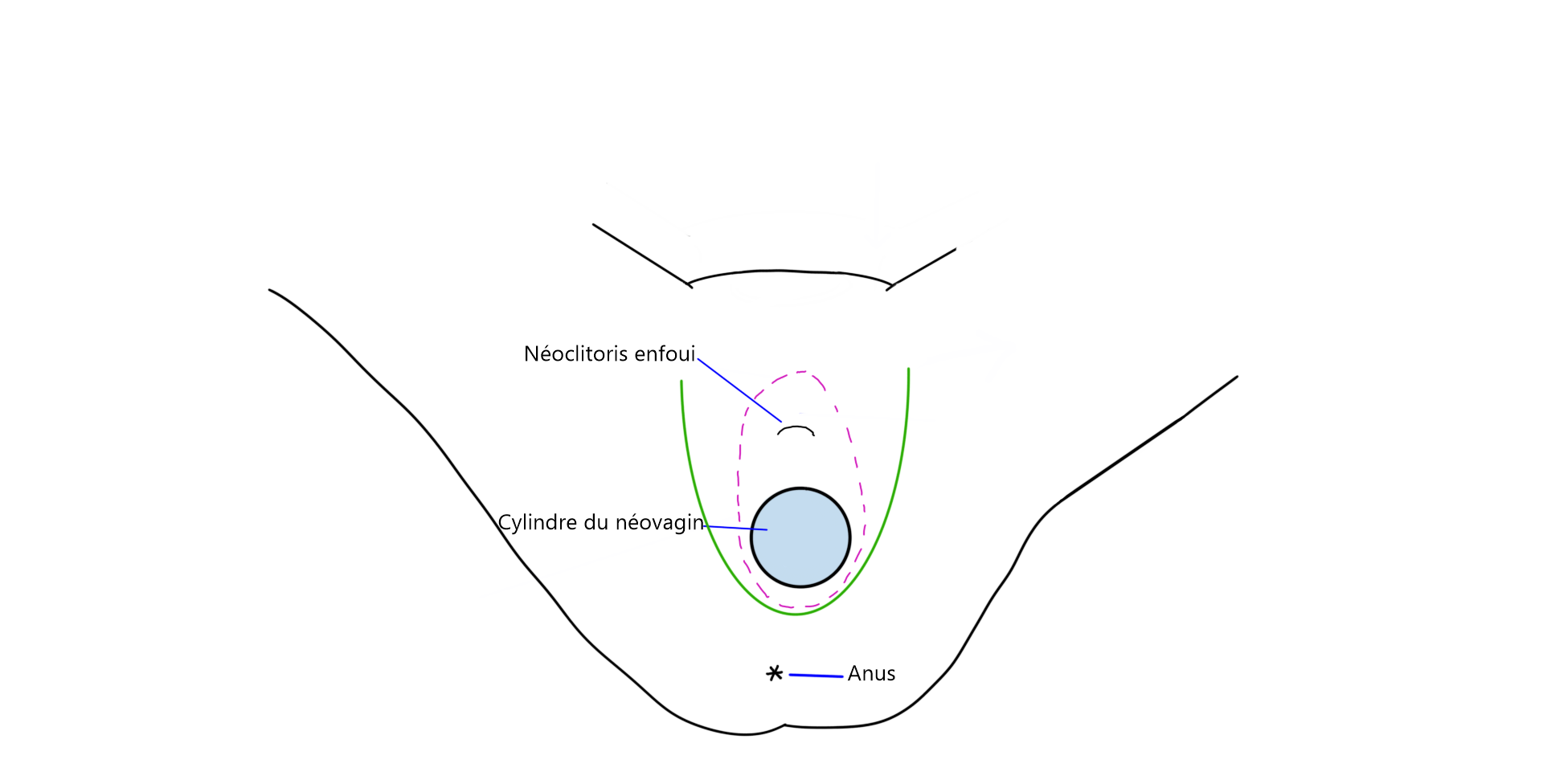
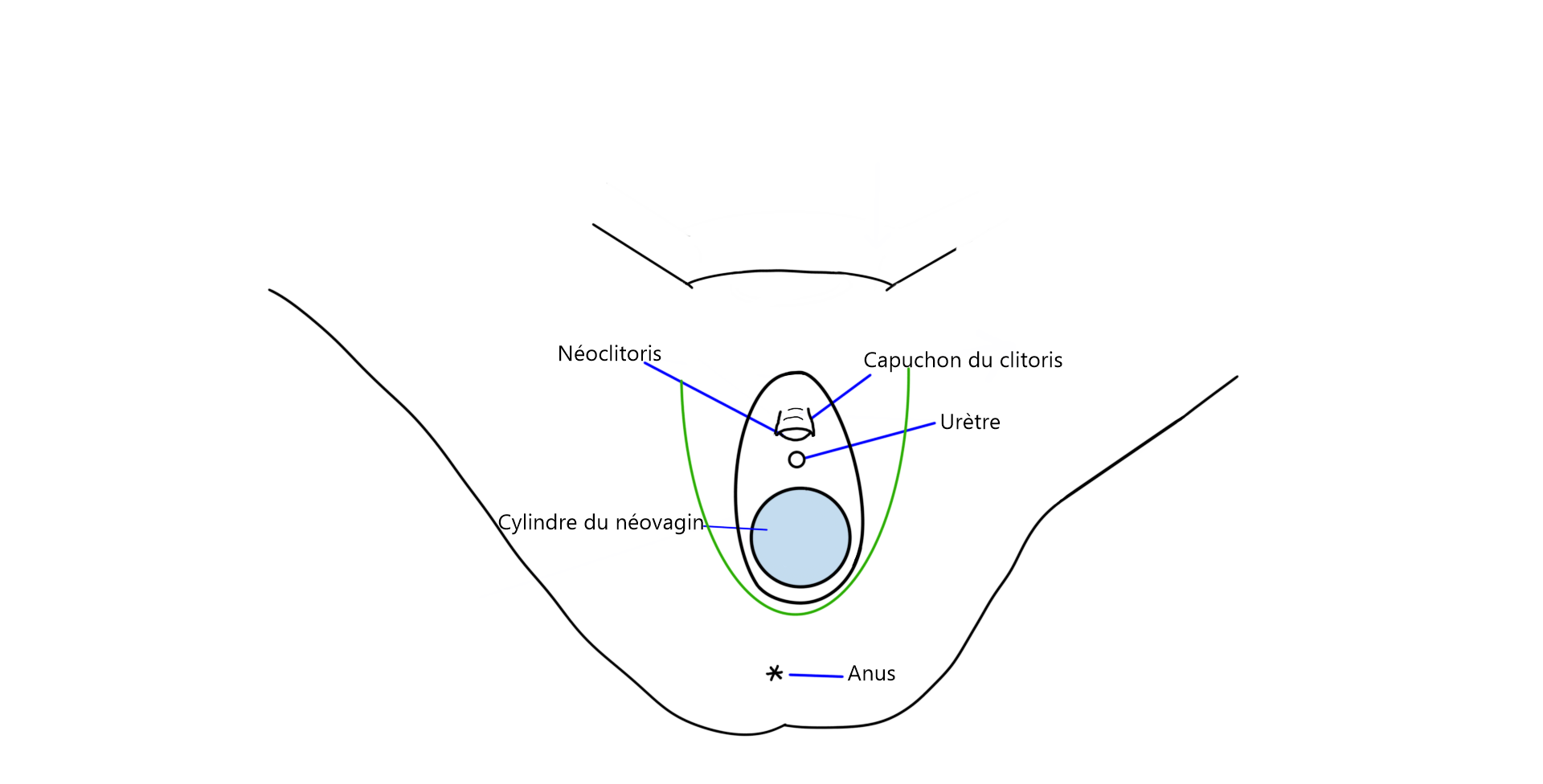
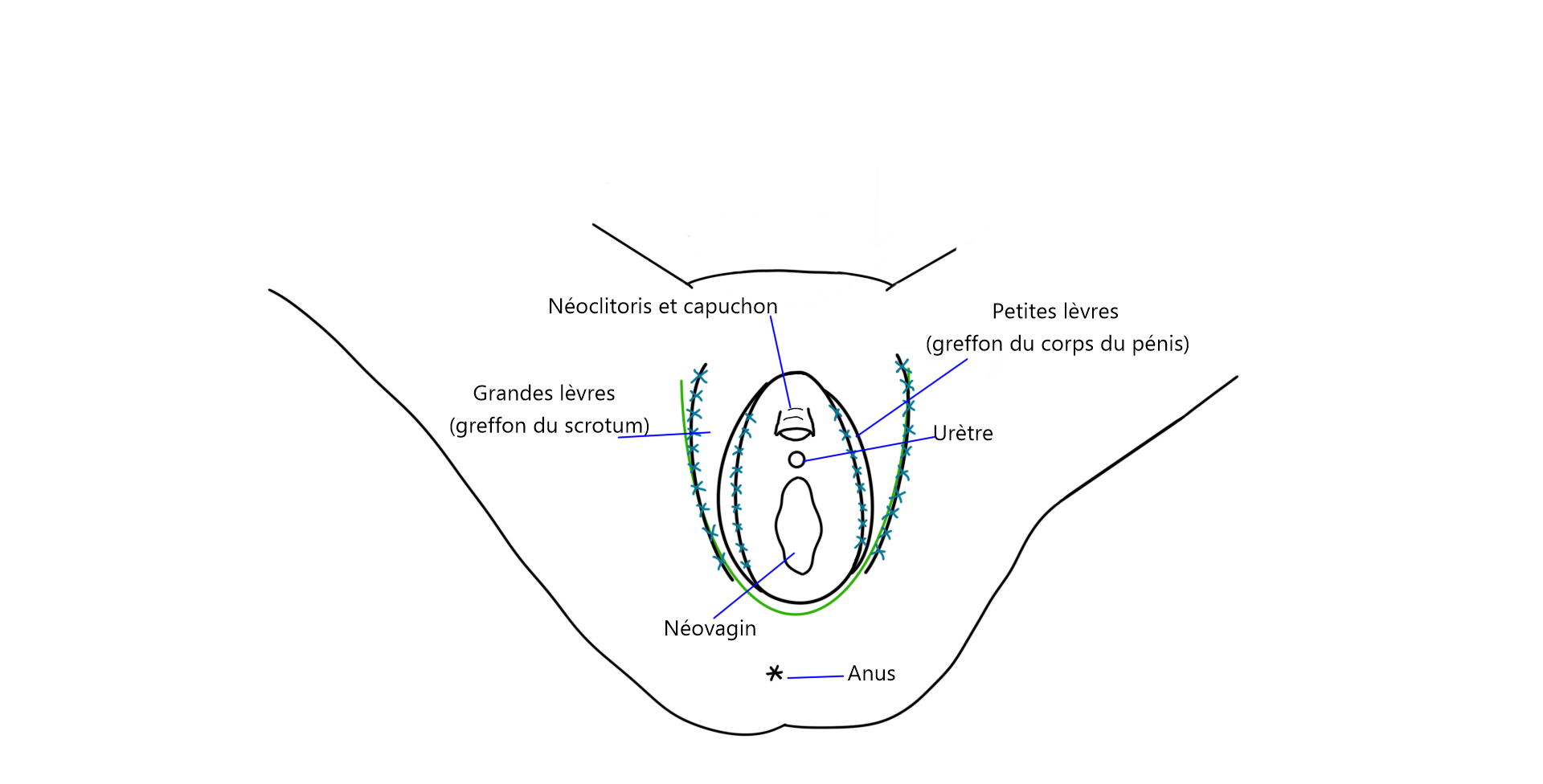
L’apparence externe obtenue lors de ces deux chirurgies est la même. On obtient une vulve avec grandes lèvres, petites lèvres, clitoris et capuchon.
Vaginoplastie :
Dès les premiers jours après la chirurgie, une routine de soins doit être implantée et maintenue. Cette routine peut prendre jusqu’à 5 heures par jour lors des premiers mois de convalescence. Elle est composée de dilatations, de douches vaginales et de bains de siège. Les bains de siège pourront être cessés à partir du 3e mois, tandis que les dilatations et les douches vaginales devront être maintenues, à une fréquence plus faible, pour toujours.
Vulvoplastie sans création de cavité vaginale:
La routine postopératoire est beaucoup moins énergivore que dans le cas de la création d’une cavité vaginale, car elle comprend seulement des bains de siège.
Cette chirurgie peut donc être plus accessible aux personnes qui ont des problèmes de santé, des difficultés motrices ou des handicaps.
Les personnes ayant eu une ablation totale de la prostate ne peuvent pas avoir recours à une vaginoplastie avec cavité vaginale, mais elles peuvent avoir une vulvoplastie sans création de cavité vaginale.
Vaginoplastie :
Possibilité d’avoir des relations sexuelles vaginales, anales et orales.
Vulvoplastie sans création de cavité vaginale:
Possibilité d’avoir des relations sexuelles anales et orales.
Les vaginoplasties péritonéales et les vaginoplasties avec préservation du pénis sont deux procédures existantes et désirées par plusieurs personnes en raison de leurs caractéristiques uniques, mais elles ne sont malheureusement pas offertes au Québec à l’heure actuelle.
Vaginoplastie par inversion pénienne
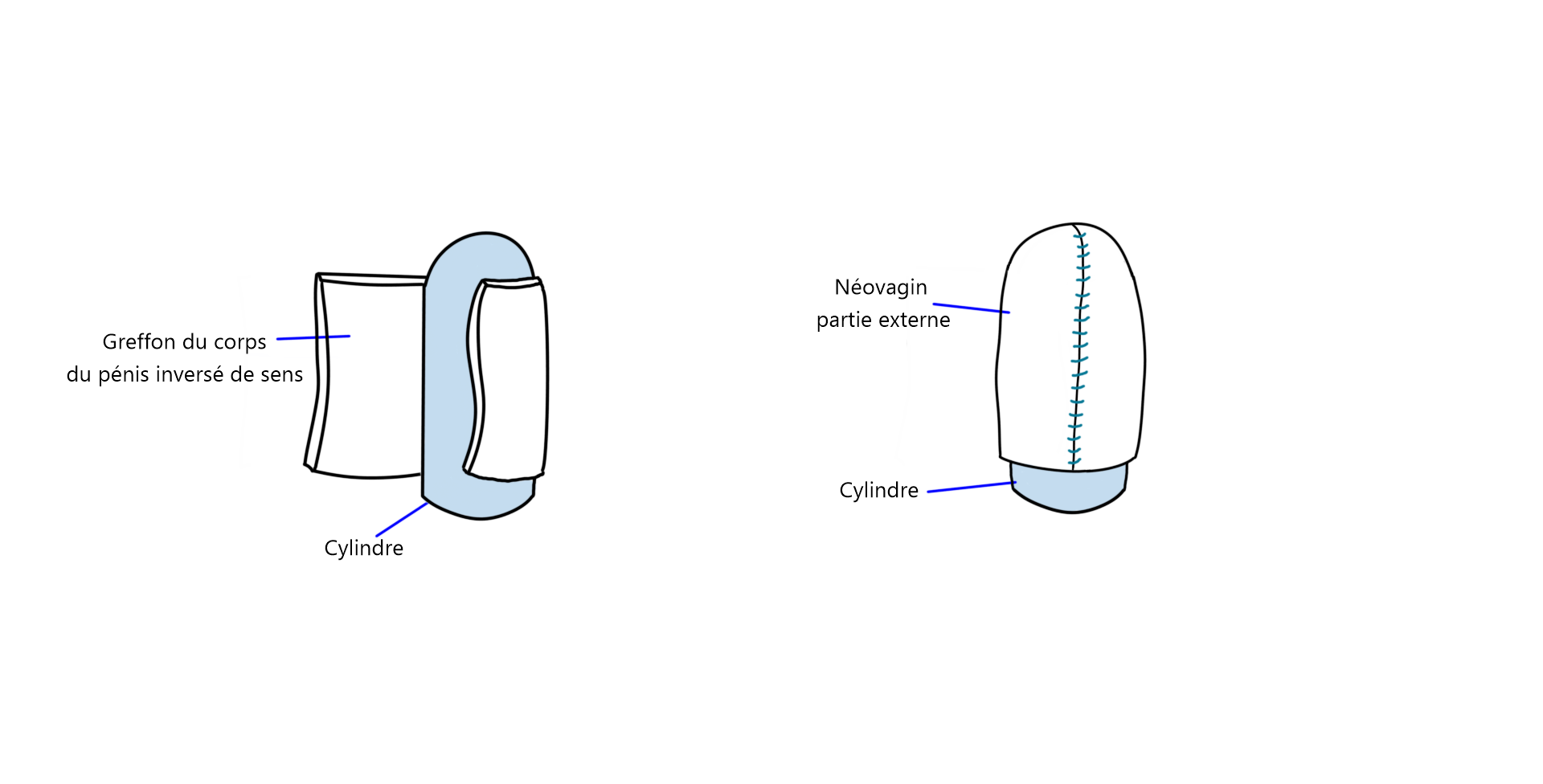
La vaginoplastie par inversion pénienne est la forme la plus courante de vaginoplastie. Le vagin est créé en formant une cavité entre le rectum et la vessie, et la paroi est formée avec la peau inversée du pénis et la peau du scrotum.
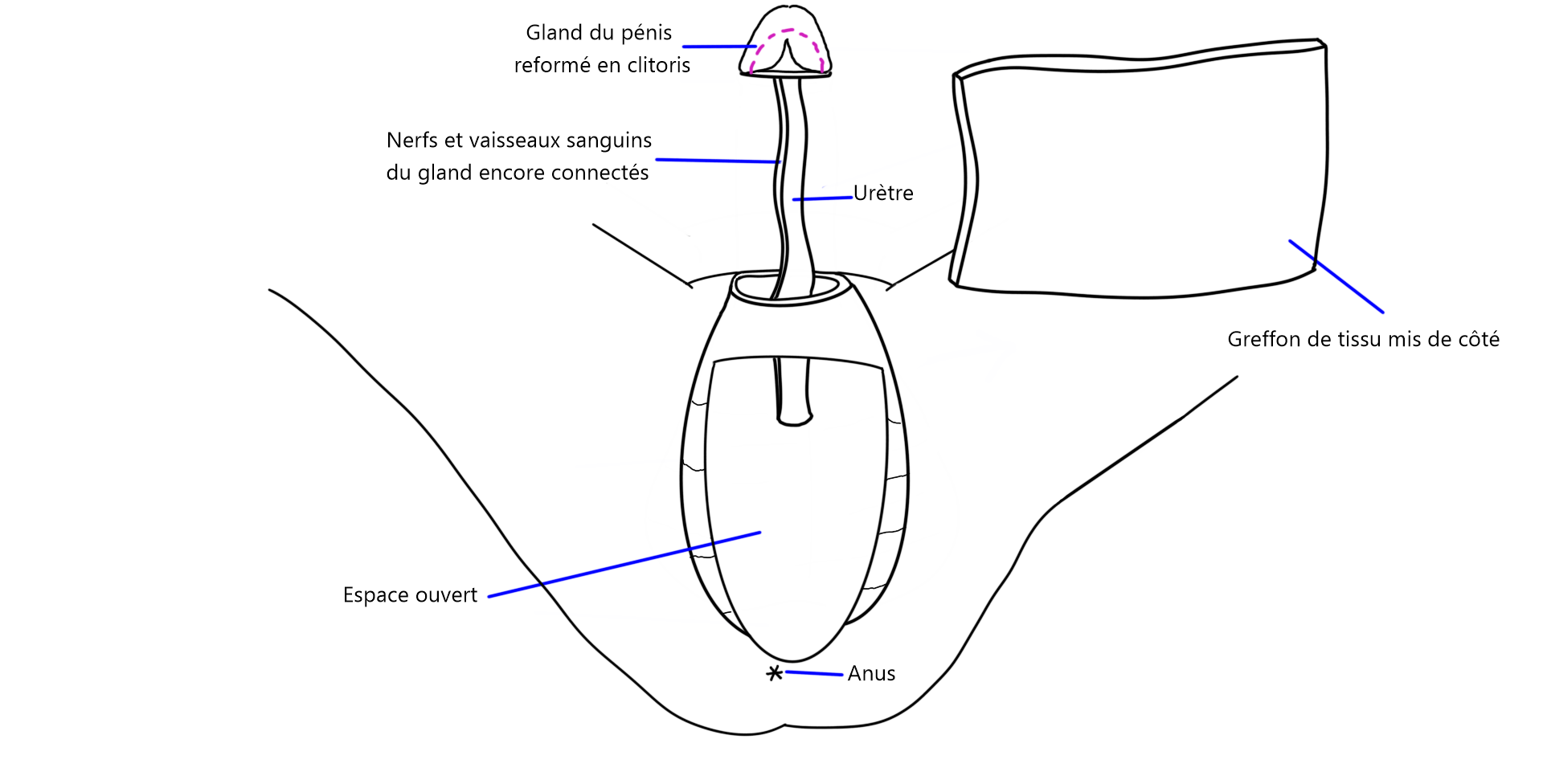
Illustration de la technique chirurgicale7Shoureshi, P., & Dugi, D. (2019). Penile Inversion Vaginoplasty Technique. Urologic Clinics of North America, 46(4), 511–525. https ://doi.org/10.1016/j.ucl.2019.07.006
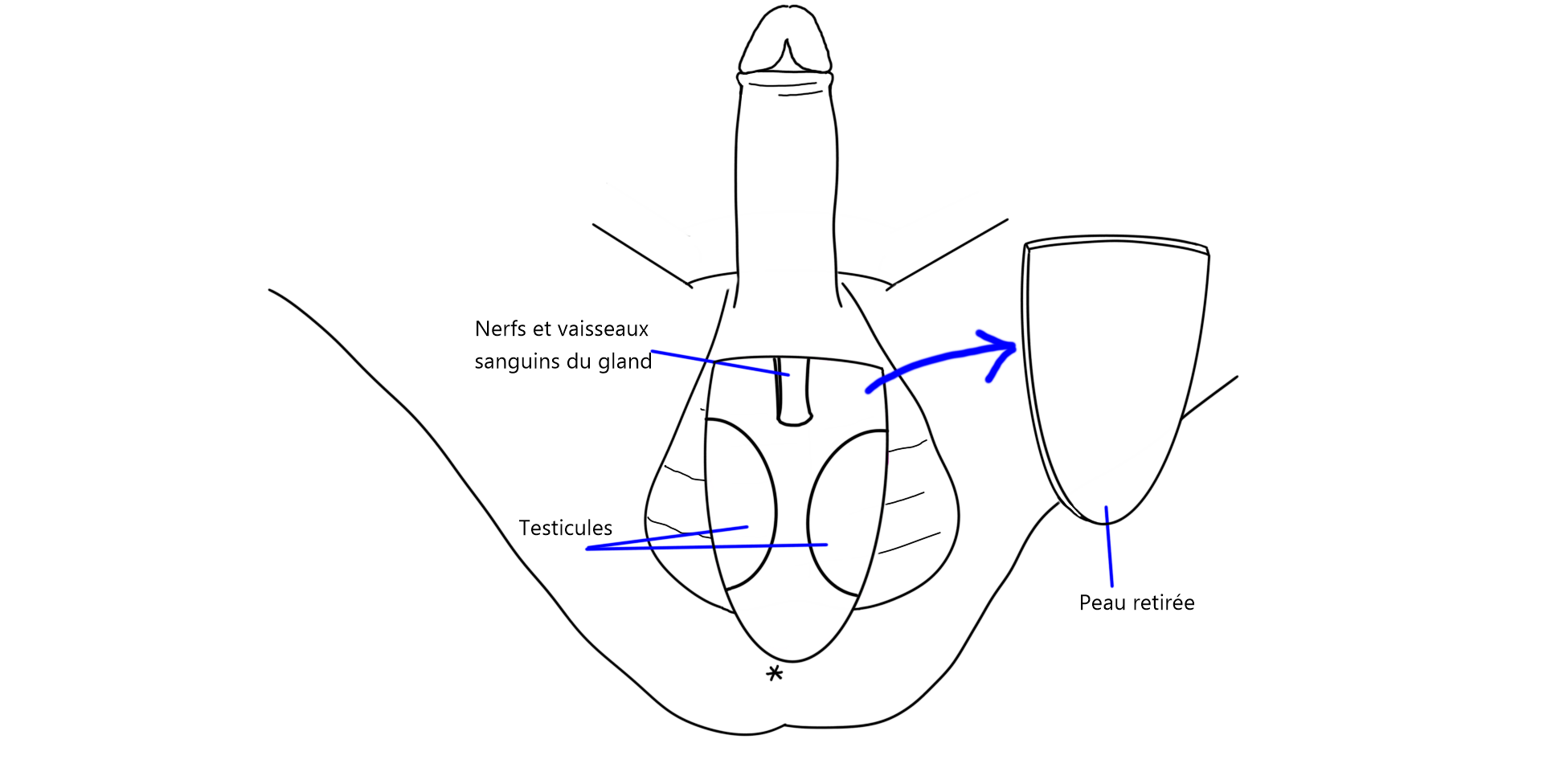
La peau du scrotum est d’abord retirée, pour être amincie et épilée. Puisque les poils du scrotum sont retirés par une technique lors de la chirurgie, l’épilation préalable n’est généralement pas nécessaire.
Par la suite, les testicules sont retirés et une incision est pratiquée sur le corps du pénis.
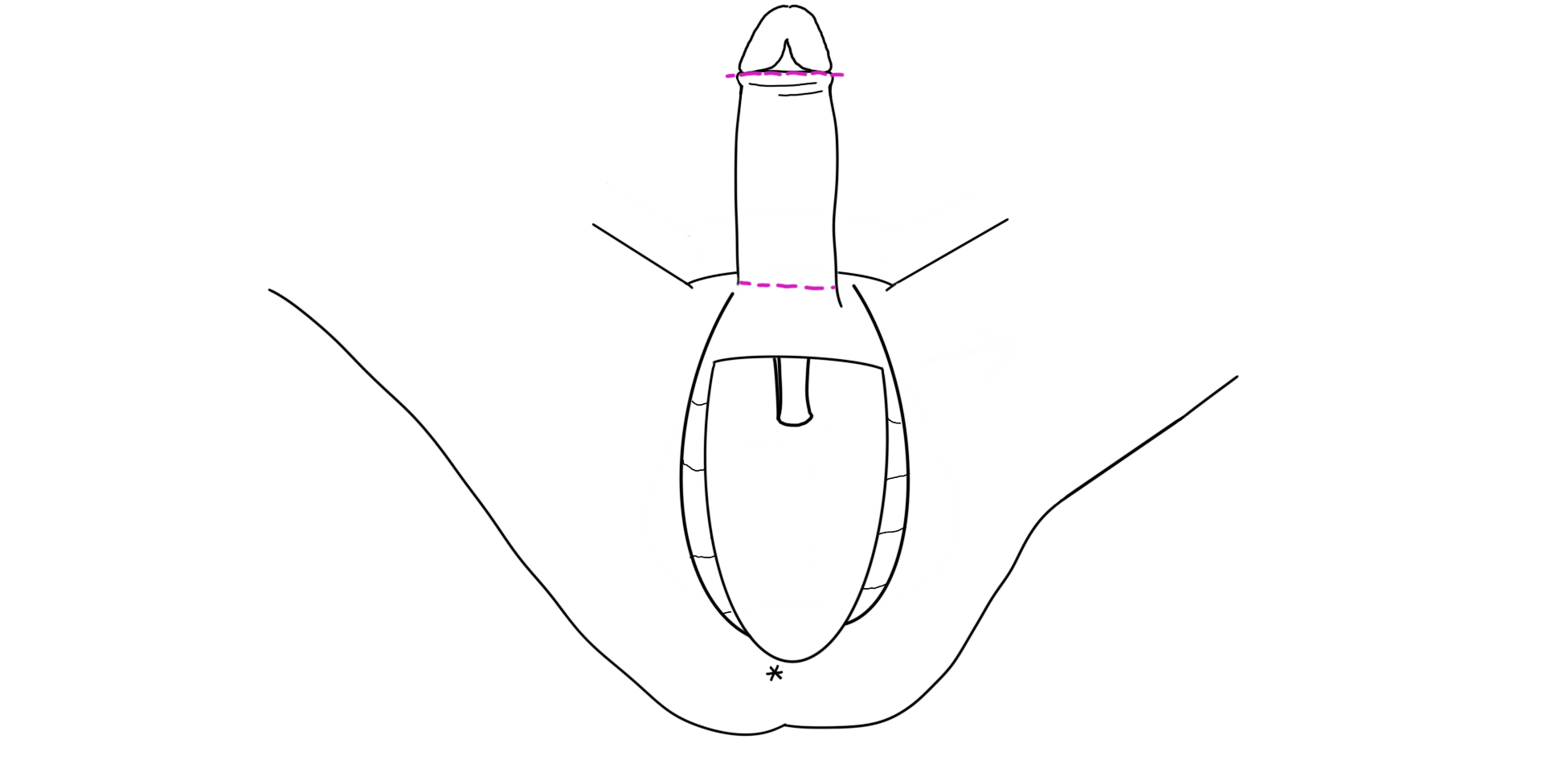
Les corps caverneux (structures permettant l’érection du pénis) sont retirés et l’urètre est raccourci. Les tissus restants de l’intérieur du pénis seront utilisés pour façonner les petites lèvres, tandis que la peau sera utilisée pour créer la cavité vaginale. Le clitoris est formé à partir du gland du pénis, les nerfs et les vaisseaux sanguins demeurent connectés pour assurer que les sensations érogènes et la capacité érectiles du clitoris soient préservées.
Un moule est utilisé pour former la cavité vaginale en utilisant la peau inversée de la peau pénienne. La paroi du nouveau vagin est ensuite insérée dans une cavité créée entre le rectum et la prostate. La prostate est laissée en place.
Le capuchon du clitoris, les grandes lèvres et les petites lèvres sont créées avec la peau du scrotum ainsi que les parties restantes du pénis.
La technique chirurgicale pour la création d’une vulve sans cavité vaginale est essentiellement la même, sauf que seulement les parties externes de la vulve sont façonnées et qu’il n’y a pas d’insertion d’un moule pour créer une cavité.
Arrêt de la prise d’estradiol avant la chirurgie
L’arrêt de la prise d’estradiol avant une vaginoplastie est demandé par plusieurs chirurgien.ne.s, car la prise d’estrogène, particulièrement par voie orale, augmente le risque de thrombose veineuse, soit le blocage d’une veine par un caillot de sang. Actuellement, la clinique GRS Montréal demande que la prise d’estradiol soit arrêtée trois semaines avant la chirurgie.
L’arrêt de l’hormonothérapie peut causer des sautes d’humeur, une augmentation de la dysphorie et des symptômes dépressifs, qui s’ajoutent au stress ressenti par beaucoup de personnes dans l’anticipation d’une chirurgie. Il est donc important de prévoir du soutien de la part de l’entourage ou de professionnel.le.s durant la période préopératoire.
De plus en plus d’études montrent qu’une augmentation des thromboses n’est pas observée chez les patient.e.s qui ne cessent pas la prise d’estradiol avant leur chirurgie8Kozato, A., Conner Fox, G., Yong, P., Shin, S. J., Safer, J. D., Avanessian, B. K., Ting, J., Ling, Y., & Henry Pang, J. (2020). No Increase in Venous Thromboembolism Rate Observed among … voir la suite..
En conséquence, on observe que certain.e.s chirurgien.ne.s ne demandent plus à leurs patient.e.s de cesser la prise d’hormones ou encore demandent une diminution au lieu d’un arrêt complet, sauf en cas d’historique de thromboses.
Soins post-opératoires
Quelques jours après la chirurgie, le moule est retiré de la cavité vaginale et la routine de soins postopératoire doit être mise en place. Cette routine peut prendre jusqu’à cinq heures par jour lors des premiers mois de convalescence. Elle est composée de dilatations, de douches vaginales et de bains de siège. Les bains de siège pourront être cessés à partir du troisième mois, tandis que les dilatations et les douches vaginales devront être maintenues, à une fréquence plus faible, pour toujours.
L’accès à un endroit sécuritaire et propre pour accomplir ces soins est indispensable. Si la routine n’est pas respectée correctement, la cavité vaginale peut perdre en profondeur et se contracter.
Les soins postopératoires sont exigeants, autant émotionnellement que physiquement. Il peut donc arriver de se sentir épuisé.e, isolé.e ou de regretter la chirurgie. Le contact avec les communautés trans et avec des personnes ayant aussi eu une vaginoplastie peut aider à tenir le coup, ainsi qu’un soutien de l’entourage direct et de professionnel.le.s, au besoin.
Si les dilatations sont trop douloureuses, lea chirurgien.ne peut prescrire une crème de lidocaïne afin de soulager l’inconfort et faciliter le maintien de la routine.
Si on souhaite ne plus avoir de cavité vaginale, il est impératif de consulter saon chirurgien.ne, et de ne pas cesser les dilatations sans avis médical.
Les deux complications les plus fréquentes à la suite d’une vaginoplastie sont l’hypergranulation, qui est une formation de tissu rougeâtre lors de la cicatrisation, et les plaies persistantes9Leclère, F. M., Casoli, V., & Weigert, R. (2015). Outcome of Vaginoplasty in Male-to-Female Transgenders : A Systematic Review of Surgical Techniques. The Journal of Sexual Medicine, 12(7), … voir la suite..
Si l’hypergranulation cause des problèmes ou des douleurs, les zones problématiques peuvent être traitées dans la majorité des cas avec des interventions externes et non chirurgicales. Les plaies persistantes se règlent par elles-mêmes dans la majorité des cas, mais peuvent être corrigées chirurgicalement au besoin.
L’enflure présente dans les semaines et les mois qui suivent la chirurgie peuvent aussi avoir un impact sur l’urination, comme une diminution du jet urinaire ou la difficulté à contrôler sa vessie. Cela se résorbe normalement en même temps que l’enflure.
Les complications rares mais possibles après une vaginoplastie incluent les thromboses veineuses, les fistules rectovaginales (communication anormale entre le rectum et le néovagin) et la nécrose des tissus.
Vaginoplastie péritonéale
La vaginoplastie péritonéale est une technique chirurgicale utilisée depuis longtemps chez les personnes intersexes et les femmes cisgenres. Elle est également utilisée chez les personnes trans qui n’ont pas suffisamment de peau pénienne pour la vaginoplastie par inversion, celles qui souhaitent avoir une vaginoplastie tout en conservant leur pénis et celles qui ont besoin d’une révision après une première vaginoplastie. Dû au manque de données à long terme sur la technique, elle n’est pas encore disponible partout et est rarement offerte lorsqu’une personne est une bonne candidate pour la vaginoplastie par inversion pénienne.
Lors d’une vaginoplastie péritonéale, la vulve et le clitoris sont habituellement créés de la même façon que lors d’une vaginoplastie par inversion pénienne. Par contre, c’est le tissu du péritoine, une membrane qui tapisse l’abdomen, qui est utilisé pour créer la paroi du vagin. Ce tissu est un bon candidat pour créer un vagin, car il s’apparente à une muqueuse et permet donc l’autolubrification, au contraire de la peau du pénis. Il est également sans poil et est présent en quantité suffisante pour permettre une greffe.
Par ailleurs, ce type de vaginoplastie requiert une routine de soins postopératoires moins intense : les dilatations et les douches vaginales doivent être effectuées moins souvent.
Notes[+]
| ↑1 | Frey, J. D., Poudrier, G., Chiodo, M. V., & Hazen, A. (2016). A Systematic Review of Metoidioplasty and Radial Forearm Flap Phalloplasty in Female-to-male Transgender Genital Reconstruction. Plastic and Reconstructive Surgery – Global Open, 4(12), e1131. https ://doi.org/10.1097/gox.0000000000001131 |
|---|---|
| ↑2 | Rooker, S. A., Vyas, K. S., DiFilippo, E. C., Nolan, I. T., Morrison, S. D., & Santucci, R. A. (2019). The Rise of the Neophallus : A Systematic Review of Penile Prosthetic Outcomes and Complications in Gender-Affirming Surgery. The Journal of Sexual Medicine, 16(5), 661–672. https ://doi.org/10.1016/j.jsxm.2019.03.009 |
| ↑3 | Massie, J. P., Morrison, S. D., Wilson, S. C., Crane, C. N., & Chen, M. L. (2017). Phalloplasty with Urethral Lengthening. Plastic and Reconstructive Surgery, 140(4), 551e–558e. https ://doi.org/10.1097/prs.0000000000003697 |
| ↑4 | Jun, M. S., Crane, C. N., & Santucci, R. A. (2020). What urologists need to know about female-to-male genital confirmation surgery (phalloplasty and metoidioplasty) : techniques, complications, and how to deal with them. Minerva Urologica e Nefrologica, 72(1), 38–48. https ://doi.org/10.23736/s0393-2249.19.03611-7 |
| ↑5 | Selvaggi, G., Hoebeke, P., Ceulemans, P., Hamdi, M., Van Landuyt, K., Blondeel, P., De Cuypere, G., & Monstrey, S. (2009). Scrotal Reconstruction in Female-to-Male Transsexuals : A Novel Scrotoplasty. Plastic and Reconstructive Surgery, 123(6), 1710–1718. https ://doi.org/10.1097/prs.0b013e3181a659fe |
| ↑6 | Pigot, G. L., Al-Tamimi, M., Ronkes, B., van der Sluis, T. M., Özer, M., Smit, J. M., Buncamper, M. E., Mullender, M. G., Bouman, M. B., & van der Sluis, W. B. (2019). Surgical Outcomes of Neoscrotal Augmentation with Testicular Prostheses in Transgender Men. The Journal of Sexual Medicine, 16(10), 1664–1671. https ://doi.org/10.1016/j.jsxm.2019.07.020 |
| ↑7 | Shoureshi, P., & Dugi, D. (2019). Penile Inversion Vaginoplasty Technique. Urologic Clinics of North America, 46(4), 511–525. https ://doi.org/10.1016/j.ucl.2019.07.006 |
| ↑8 | Kozato, A., Conner Fox, G., Yong, P., Shin, S. J., Safer, J. D., Avanessian, B. K., Ting, J., Ling, Y., & Henry Pang, J. (2020). No Increase in Venous Thromboembolism Rate Observed among Transgender Female Patients Who Remained on Estrogen Therapy While Undergoing Gender-Affirming Operation. Journal of the American College of Surgeons, 231(4), S229. https ://doi.org/10.1016/j.jamcollsurg.2020.07.341 |
| ↑9 | Leclère, F. M., Casoli, V., & Weigert, R. (2015). Outcome of Vaginoplasty in Male-to-Female Transgenders : A Systematic Review of Surgical Techniques. The Journal of Sexual Medicine, 12(7), 1655–1656. https ://doi.org/10.1111/jsm.12915 |